Herzlich Willkommen in der Orthopädischen Privatpraxis
bei Dr. Stinus – Arzt aus Leidenschaft
Dr. Stinus - Arzt aus Leidenschaft
Dr. Hartmut Stinus – Arzt aus Leidenschaft
Facharzt für Orthopädie und Unfallchirurgie
Sportmedizin, Chirotherapie, Physikalische Therapie, Rettungsmedizin, Basis und Expertenzertifikat Fußchirurgie (GFFC)
Arbeitsschwerpunkte:
Konservativ: Sportorthopädie, Technische Orthopädie, konservative Fußorthopädie, Diabetisches Fußsyndrom, Arthrosebehandlung (insbesondere Knie, Sprunggelenk und Fuß), manuelle Medizin
Operativ: Fuß- und Sprunggelenkschirurgie, arthroskopische Gelenkchirurgie, Knie- und Sprunggelenkendoprothetik, Technische OrthopädieV Beruflicher Werdegang
1969-1978: Humanistisches Gymnasium Heimschule Lender in Sasbach mit Abitur 1978
1978-1980: Handwerkliche Ausbildung zum Orthopädieschuhtechniker. Abschluss mit der Note sehr gut
1980-1987: Studium der Humanmedizin an der Georg August Universität in Göttingen.
1987-1988: Chirurgie/Unfallchirurgie am Kreiskrankenhaus Achern (Prof. Dr. W. Zimmermann).
1988-1994: Weiterbildung zum Orthopäden an der Orthopädischen Universitätsklinik in Göttingen (Prof. Dr. med. H.-G. Willert) und der Klinik und Poliklinik für Technische Orthopädie und Rehabilitation in Münster (Prof. Dr. R. Baumgartner).
Leitung des Teilbereiches Technische Orthopädie an der orthopädischen Universitätsklinik Göttingen
1993: Facharztprüfung zum Facharzt für Orthopädie und Unfallchirurgie
1994-2020 Partner des Orthopaedicum Northeim (Orthopädischen Gemeinschaftspraxis und OP-Zentrum Dr. Stinus – Dr. Dörner – Prof. Dr. Schultz (angestellter Arzt) – Miriam Birth (angestellte Ärztin) in Northeim und Operative Tätigkeit an der Universitätsklinik für Unfallchirurgie, Orthopädie und Plastische Chirurgie (Dr. Prof. Dr. W. Lehmann) in Göttingen als Consultant (Oberarzt)
2020-2022 nach Verkauf des Orthopaedicum Northeim angestellter Arzt im MVZ Orthopaedicum Northeim und Krankenhaustätigkeit am ev. Krankenhaus Weende am Standort Neu Mariahilf als ltd. Arzt des Fußzentrums Göttingen und Sprecher des gemeinsamen Fußzentrum mit der Universitätsmedizin Göttingen
seit 2023: Orthopädische Privatpraxis in Bovenden und Tätigkeit an der Universitätsmedizin als senior consultant foot and ankle in der Klinik für Unfallchirurgie, Orthopädie und Plastische Chirurgie ( Dir. Prof. Dr. W. Lehmann) als Oberarzt und Sprecher des gemeinsamen Fußzentrum Göttingen
seit 2000 Hauptgesellschafter der Fa. Stinus Orthopädie in Achern mit nunmehr ca. 80 Mitarbeitern und 12 Filialen an 7 Standorten
seit 2019: International Visiting Professor in China (Gastprofessor) TCM Clinic Dongguan
Privatpraxis Dr. Hartmut Stinus
Berufliche Auszeichnungen und Mitgliedschaften
1980: Gesellenprüfung im Orthopädieschuhmacherhandwerk als Landesbester des Saarlandes
1988: Promotion an der Georg-August-Universität im Jahr 1988 mit Prädikat (sehr gut).
Thema der Promotionsarbeit:
Orthopädieschuhtechnische Versorgung von Patienten mit Beinlängendifferenzen: eine Studie über 78 Patienten
seit 1993: Wissenschaftlicher Beirat der Zeitschrift Orthopädieschuhtechnik
1998: Travelling-Fellow des Nordamerika-Fellowships der „Initiative 93 Technische Orthopädie“ der Deutschen Gesellschaft für Orthopädie und Orthopädische Chirurgie
1996: Carl Rabl Preisträger für das mit Prof. Dr. R. Baumgartner verfasste Buch „Die Technische Orthopädie des Fußes“, Thieme Verlag
seit 1995: Mitglied des gemeinsamen Beratungsausschusses für das Orthopädieschuhtechnikhandwerk der DGOOC und ZVOS als Nachfolger von Dr. Jürgen Eltze
1995: Autor des Buches „Die Technische Orthopädie des Fußes“, Baumgartner/Stinus) Thieme Verlag
Autor des Buches „Orthopädieschuhtechnik“ (Baumgartner/Stinus/ Möller) Maurer Verlag (1. Aufl. 2012, 2. Aufl. 2015, 3. Aufl. 2018) mit englischer und japanischer Übersetzung
seit 2014: Schriftführer des Kuratoriums der „Initiative 93 Technische Orthopädie“ der DGOOC
2018-2020: Präsident der Gesellschaft für Fußchirurgie und Sprunggelenkchirurgie (GFFC)
2016-2018: Vizepräsident der Gesellschaft für Fußchirurgie und Sprunggelenkchirurgie (GFFC)– zuvor seit 2010 Generalsekretär
2012: Kongresspräsident des 20.ten Jahreskongresses 2012 in München der Gesellschaft für Fuß- und Sprunggelenkchirurgie (GFFC)
seit 2020: Leitung des Arbeitskreises Wissenschaft in der GFFC
seit 1994 Leitender DBS-Sportarzt und Mannschaftsarzt des Deutschen Paralympic-Ski-Teams. Betreuung der Behinderten-Ski-Nationalmannschaft bei den Paralympics in Lillehammer, Nagano, Salt Lake City, Turin, Vancouver und Sotchi sowie vielen Weltmeisterschaften und internationalen Wettkämpfen
Bei den Paralympics in Sotchi: Einsatz zusätzlich als Chief medical officer Germany (Leitender Arzt der gesamten Deutschen Paralympicsmannschaft)
seit 2016: Auszeichnung im Focus Magazin: unter den TOP Fußchirurgen Deutschlands (2021 zum 6.ten Mal in Folge)
seit Herbst 2020 Leitung des Referats Fuß- und Sprunggelenkchirurgie im Berufsverband Orthopädie und Unfallchirurgie (BVOU)
Mitglied der GFFC, DAF, DGOU, BVOU, VSOU, Sportärztebund Niedersachsen, DGMM und der Verbandsärzte Deutschland
Autor mehr als 100 internationalen Publikationen und Buchbeiträgen
Warum ein gemeinsames Zentrum für Fuß- und Sprunggelenkchirurgie in Göttingen
Göttingen hat mit seinen regionalen und überregional bekannten und geschätzten Kliniken ein hohes Maß an medizinischer und wissenschaftlicher Qualität zu bieten. Das evangelische Krankenhaus Weende hat traditionsgemäß seinen Schwerpunkt in der hochwertigen regionalen Krankenversorgung; die Universitätsmedizin ist das Haus der Maximalversorgung und ist national wie international sehr anerkannt.
Das gemeinsame Zentrum für Fuß- und Sprunggelenkchirurgie soll zu einer Bündelung der Kräfte in diesem speziellen Fachgebiet führen.
In der Forschung, der Lehre und in der Patientenversorgung wird eine immer höhere Fallzahl und Outcome-Qualität angestrebt. Dies kann nur durch Bündelung aller Ressourcen gelingen.
Betrachtet man beide medizinischen Zentren, so stehen eine Reihe hervorragender Spezialisten zur Behandlung für nahezu alle Krankheitsbilder der Fuß- und Sprunggelenkbehandlung, wie Traumatologie, auch von schwerstverletzten Patienten, Korrekturen auch schwerster Verformungen des Vor- und Rückfußes, Therapie des Kinderfußes, Behandlung des Diabetisch-neuropathischen Fußes sowie Erkrankungen des Fußes durch neurologische Erkrankung bis hin zu rekonstruktiven Verfahren am Sprunggelenk, insbesondere auch in der Knorpelchirurgie am Sprunggelenk zur Verfügung. Auch in der Revisionschirurgie des Fußes besteht an beiden Standorten ein hohes Maß an Expertise. Nahezu alle Operateure haben sich bei den beiden dt. Fußgesellschaften GFFC und DAF durch intensive Fortbildungen zu zertifizierten Fußchirurgen fortgebildet.
Durch intensive Fortbildung, Durchführung klinischer und wissenschaftlicher Kontrolle des Therapieergebnisses und internationale Kooperationen mit führenden deutschen, europäischen, amerikanischen und chinesischen Kolleg*innen wird in Göttingen Fuß- und Sprunggelenkschirurgie auf internationalem Niveau durchgeführt. Auch werden schon bestehende Strukturen wir die Mitarbeit der Kliniken im Diabetesfuß-Netzwerk Niedersachsen zusammen mit der Diabetes Klinik in Bad Lauterberg und zahlreichen Diabetologischen Praxen hierdurch weiter gestärkt.
Dr. Hartmut Stinus
Sprecher des Fuß- und Sprunggelenkzentrum Göttingen
Fuß & Sprunggelenk
Der Fuß – ein Wunderwerk der Natur
Nachfolgend erhalten Sie einen Einblick in die Anatomie des Fußes. In einfachen Worten werden der Aufbau und anatomische Besonderheiten erklärt.
Anschließend folgen Erläuterungen zur Untersuchung und zu bildgebenden Verfahren. Schwerpunkt wird dabei auf die radiologische Diagnostik gelegt.
Der Fuß ist ein Wunderwerk der Natur.
Der Fuß besteht aus 26 Knochen, 2 Sesambeinen, vielen Gelenksverbindung mit Kapsel-Bandapparat und wird durch die Muskeln gesteuert. Gleichwohl ist der Fuß auch ein sensorisches Organ mit vielen Rezeptoren versehen und daher ähnlich der Hand im „Homunculus“ sehr deutlich abgebildet.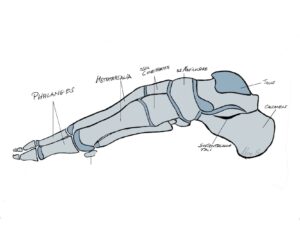
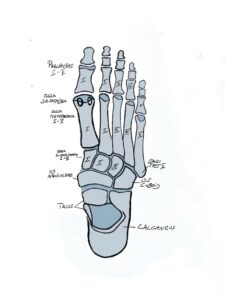
Der Fuß wird anatomisch in Vor-, Mittel- und Rückfuß eingeteilt.
Dank der vielen Gelenke kann der Fuß in alle Bewegungsrichtungen bewegt werden. Um flexibel auf den Untergrund zu reagieren besitzt es ein Längsgewölbe und ein Quergewölbe, welches entgegen früherer Meinung am Übergang Mittelfußknochen/Mittelfuß dem sog. Lisfranc Gelenk zufinden ist.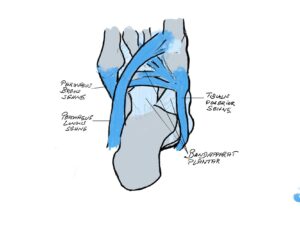 Die statische Balance der „Gewölbekonstruktion“ erfolgt durch Stellung der Knochen und Gelenke zueinander – zu vergleichen mit einer Dachstuhlkonstruktion bei der durch Druck- und Zugbelastung die Stabilität gewährleistet wird, wie die Anpassung an den Untergrund. Die dynamische Balance erfolgt durch die Verspannung der Bänder und auf den Fuß einwirkenden Muskeln. Kurze Fußmuskeln haben Ursprung und Ansatz am Fuß, während die langen Fußmuskeln ihren Ursprung am Unterschenkel haben und über das Sprunggelenk ziehen. Durch diese Muskeln ist Fortbewegung und Stoßdämpfung möglich. Ein wichtiger Muskel ist der an der inneren Fußlängswölbung ansetzende Tibialis posterior Muskel mit Stoßdämpferwirkung in der Standphase und dynamischer Sicherung der Fußlängswölbung.
Die statische Balance der „Gewölbekonstruktion“ erfolgt durch Stellung der Knochen und Gelenke zueinander – zu vergleichen mit einer Dachstuhlkonstruktion bei der durch Druck- und Zugbelastung die Stabilität gewährleistet wird, wie die Anpassung an den Untergrund. Die dynamische Balance erfolgt durch die Verspannung der Bänder und auf den Fuß einwirkenden Muskeln. Kurze Fußmuskeln haben Ursprung und Ansatz am Fuß, während die langen Fußmuskeln ihren Ursprung am Unterschenkel haben und über das Sprunggelenk ziehen. Durch diese Muskeln ist Fortbewegung und Stoßdämpfung möglich. Ein wichtiger Muskel ist der an der inneren Fußlängswölbung ansetzende Tibialis posterior Muskel mit Stoßdämpferwirkung in der Standphase und dynamischer Sicherung der Fußlängswölbung.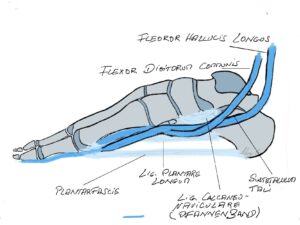 Im Zusammenspiel mit der von lateral/außen kommenden Peronealmuskulatur bildet er den sog. Steigbügel, durch den die Verwindung des Fußes und der Längswölbung stabilisiert wird. Dies wird durch das Pfannenband, welches vom Fersenbein zum Kahnbein die plantare Kapsel verstärkt, noch unterstützt. Eine weitere Struktur, die Plantarfascie, ist eine Sehnenplatte, die die kurze Fußmuskulatur fußbodenwärts bedeckt und den Rückfuß (Fersenbein) mit dem Vorfuß (Metatarsalia) verbindet; sie funktioniert wie eine horizontale Verstrebung eines Fachwerkes. Somit wird die über den Rückfuß eingeleitete Kraft auf die Fußsohle umgeleitet. Das sog. Quergewölbe, findet sich im Bereich der Lisfranc-Gelenklinie. Hier ist das erste Tarsometatarsalgelenk (TMT1- Gelenk)
Im Zusammenspiel mit der von lateral/außen kommenden Peronealmuskulatur bildet er den sog. Steigbügel, durch den die Verwindung des Fußes und der Längswölbung stabilisiert wird. Dies wird durch das Pfannenband, welches vom Fersenbein zum Kahnbein die plantare Kapsel verstärkt, noch unterstützt. Eine weitere Struktur, die Plantarfascie, ist eine Sehnenplatte, die die kurze Fußmuskulatur fußbodenwärts bedeckt und den Rückfuß (Fersenbein) mit dem Vorfuß (Metatarsalia) verbindet; sie funktioniert wie eine horizontale Verstrebung eines Fachwerkes. Somit wird die über den Rückfuß eingeleitete Kraft auf die Fußsohle umgeleitet. Das sog. Quergewölbe, findet sich im Bereich der Lisfranc-Gelenklinie. Hier ist das erste Tarsometatarsalgelenk (TMT1- Gelenk)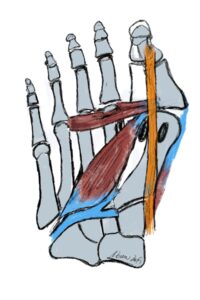 sehr wichtig und kann gerade durch die Gelenkkonfiguration durch die Instabilität die Ursache des Hallux valgus sein.
sehr wichtig und kann gerade durch die Gelenkkonfiguration durch die Instabilität die Ursache des Hallux valgus sein.
Die Mittelfußknochen wiederum sind mit sog. Scharniergelenken mit den 3 gliedrigen Kleinzehen und der zweigliedrigen Großzehe verbunden. Die Großzehe wird durch eine Vielzahl von Muskeln geführt, in Stellung gehalten und sorgt zusätzlich für einen guten Zehenabstoß zur Fortbewegung.
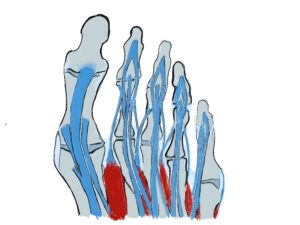 Die Pathologien des Vorfußes kann man sehr gut anhand der Anatomie und Biomechanik erklären. Durch eine Fehlstellung des 1. Mittelfußknochen und muskuläre Defizite der die Großzehe führenden Muskulatur kommt es zum Hallux valgus. Durch ein Absinken der Mittelfußknochen kommt es aufgrund Verlagerung des Drehpunktes der Mittelfußköpfe nach plantar (bodenwärts) zum Überwiegen der Streckmuskulatur und somit zu den Zehenfehlstellungen wie Hammer- und Krallenzehen.
Die Pathologien des Vorfußes kann man sehr gut anhand der Anatomie und Biomechanik erklären. Durch eine Fehlstellung des 1. Mittelfußknochen und muskuläre Defizite der die Großzehe führenden Muskulatur kommt es zum Hallux valgus. Durch ein Absinken der Mittelfußknochen kommt es aufgrund Verlagerung des Drehpunktes der Mittelfußköpfe nach plantar (bodenwärts) zum Überwiegen der Streckmuskulatur und somit zu den Zehenfehlstellungen wie Hammer- und Krallenzehen.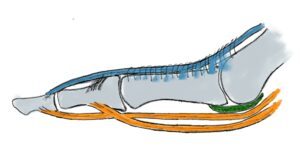
Der Fuß ist zur Fortbewegung geschaffen. Dies geschieht über die Wirkung der Muskeln auf Fuß und Unterschenkel im Zusammenspiel mit dem ganzen Bewegungsapparat.
Man unterscheidet beim Gehen vereinfacht den Fersenauftritt, die Midstandphase, das Abrollen über die Großzehe und die Schwungphase in der der Fuß die Erde nicht berührt, also durchschwingt. Das Gehen wird gesteuert, indem insbesondere die langen Fußmuskeln in perfekt abgestimmter zeitlicher Abfolge sich anspannen und so die Fortbewegung ermöglichen. Im Stand kommen dann noch die kurzen Fußmuskeln als Stabilisatoren dazu. Unter der Fußsohle wiederum liegt ein Fettpolster in Wabenstruktur, das zur Stoßdämpfung dient –und schließlich finden sich die verschiedensten Rezeptoren.
Die Blutversorgung des Fußes erfolgt über die Arteria dorsalis pedis-, die über den Fußrücken verläuft und A. Tibialis posterior, die hinter dem Innenknöchel liegt. Es erfolgt dann eine Aufteilung bis in kleinste Gefäße, um den Fuß mit Blut und Nährstoffen zu versorgen.
Bei den Nerven unterteilt man in motorische Nerven, die den Impuls zu einer Muskelaktivität geben und den sensiblen Neven. Hinter dem Innenknöchel läuft der Tibialis Nerv, der sich dann in mehrere Äste teilt; Direkt ventral des OSG läuft der Peronaeus superficialis, auf der Außenseite der sensible Suralis Nerv. Werden die Nerven komprimiert oder verletzt kommt es zu Taubheitsgefühlen oder auch motorischen Schäden.
Die Untersuchung des Fußes
Die Untersuchung beginnt mit der Anamnese in der die 5 „w“ s erfragt werden was, wo, wann, wie, warum… sind die Beschwerden.
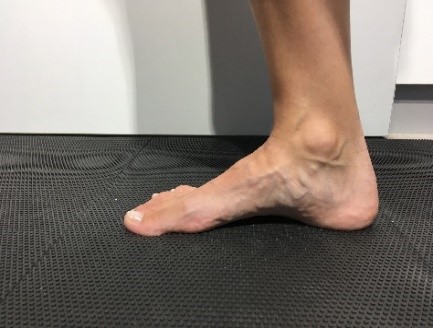
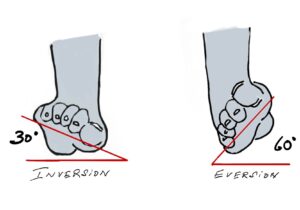
 Man schaut, ob das Gangbild harmonisch ist, oder ob beispielsweise ein Hinken auffällt. Danach wird am entkleideten Bein die Beinachse und Stellung der Knochen und Gelenke zueinander überprüft. Der Fuß wird von allen Seiten betrachtet unter der Frage Fehlstellungen, Schwellungen, Rötung etc.. Fehlstellungen sollen entsprechend den Ebenen wie Frontaleben (z.B. Rückfußvalgus,-varus), Horizontalebene (Abduktion/Adduktion des Fußes) und Sagitalebene (z.B. Abflachung der Fußlängswölbung) beschrieben werden.
Man schaut, ob das Gangbild harmonisch ist, oder ob beispielsweise ein Hinken auffällt. Danach wird am entkleideten Bein die Beinachse und Stellung der Knochen und Gelenke zueinander überprüft. Der Fuß wird von allen Seiten betrachtet unter der Frage Fehlstellungen, Schwellungen, Rötung etc.. Fehlstellungen sollen entsprechend den Ebenen wie Frontaleben (z.B. Rückfußvalgus,-varus), Horizontalebene (Abduktion/Adduktion des Fußes) und Sagitalebene (z.B. Abflachung der Fußlängswölbung) beschrieben werden.
Insofern ergeben sich folgende Fragestellungen zur Untersuchung im Stehen:
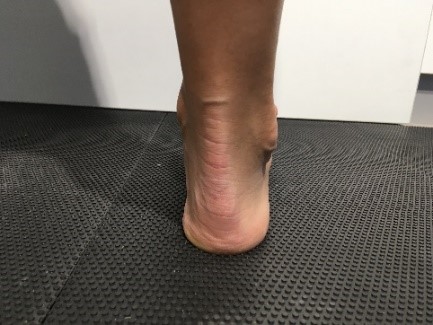
 Wie groß ist der Calcaneuswinkel?
Wie groß ist der Calcaneuswinkel?
Wie steht das Fersenbein? (orthograd, im Varus oder im Valgus)
Wie ist die mediale und laterale Längswölbung? (normal, abgesenkt, sehr ausgeprägt)
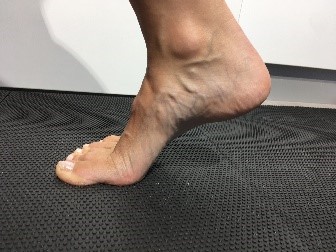
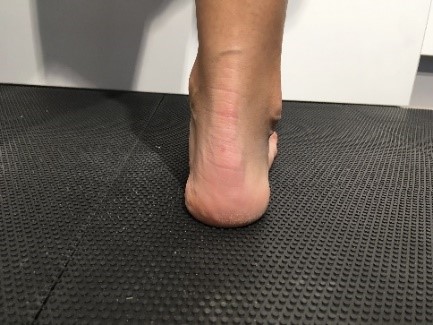
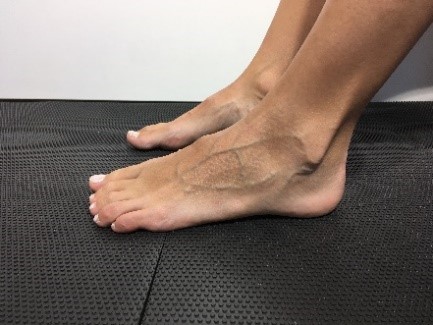
Richtet sich das innere Längsgewölbe im Zehenstand auf?
Wie ist der Einbeinstand möglich? Sicher – unsicher – nicht möglich
Bei der Untersuchung im Liegen wird zunächst die Beweglichkeit der Gelenke geprüft.
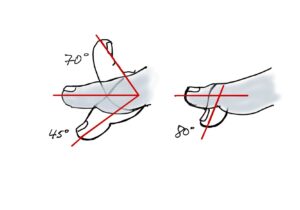
Fragestellungen bei der Untersuchung im Liegen sind weiterhin:
- Besteht eine Verkürzung der Wadenmuskulatur? (Silversköld Test: Dorsalextension im Sprunggelenk mit und ohne Kniebeugung ein Extensionsverlust in der Kniestreckung spricht für eine Verkürzung der Wadenmuskulatur)
- Ausprägung und Flexibilität der Fußfehlform? Flexibler – normaler – rigider (z.B. Knick-Plattfuß, Hohlfuß)
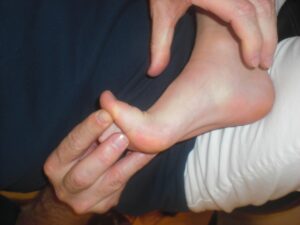
- Richtet sich durch Extension der Großzehe (Spannung des FDL) das Längsgewölbe beim Knick-Plattfuß auf?
- Wie ist die Beweglichkeit der Zehengelenke, Mittel- und Fußwurzelgelenke sowie oberes und unteres Sprunggelenk?
- Bestehen Instabilitäten? (z.B. Kleinzehengrundgelenke, Tarsometatarsal- 1 (2/3) Gelenk, Talonaciculargelenk, calcaneocuneiformes Gelenk, unteres/oberes Sprunggelenk)
Beim Hallux valgus der häufigsten und bedeutsamsten Zehendeformität besteht beispielsweise inspektorisch eine Schiefzehe mit lat. Abweichung der Großzehe im Grundgelenk.
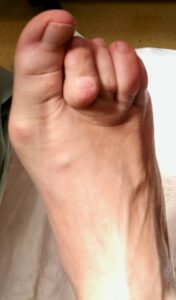 Bei den Kleinzehen erfolgt die Unterscheidung in Hammerzehe (Beugekontrakur DIP), Krallenzehe (Hyperextension im Grundgelenk, Flexion Mittel- und Endgelenk) und Malletzehe (Hyperflexion im Endgelenk). Dabei muss überprüft werden ob Knick-Senkfuß, Plattfuß, Spreizfuß und Hohlfuß vorliegt, da diese Fehlformen ursächlich mit den Vorfußdeformitäten vergesellschaftet sind.
Bei den Kleinzehen erfolgt die Unterscheidung in Hammerzehe (Beugekontrakur DIP), Krallenzehe (Hyperextension im Grundgelenk, Flexion Mittel- und Endgelenk) und Malletzehe (Hyperflexion im Endgelenk). Dabei muss überprüft werden ob Knick-Senkfuß, Plattfuß, Spreizfuß und Hohlfuß vorliegt, da diese Fehlformen ursächlich mit den Vorfußdeformitäten vergesellschaftet sind.
Bei Vorfußschmerzen wird mittels Push up Test geschaut, wie flexibel die Mittelfußköpfen sind. Bei Druckschmerz im Bereich der Mittelfußköpfe kann ein metastarsalgieformes Schmerzsyndrom bestehen, bei Kompression des Vorfußes fällt der Verdacht auf ein Nervenkompressionssyndrom der Morton´schen Neuralgie mit Schmerzausstrahlung in die Zehen. Typisch ist hier zusätzlich der sogenannte Moulder-Klick.
Beim Knick- Senkfuß ist die Frage, wie ausgeprägt ist die Valgusstellung (X Stellung) der Ferse, die Abflachung des 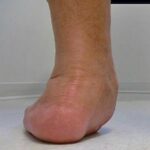 Längsgewölbes (Talus wandert nach medial-plantar),
Längsgewölbes (Talus wandert nach medial-plantar),
ist das Längsgewölbe noch erkennbar aber abgeflacht (1°) oder ist das Längsgewölbe nicht erkennbar (2°), ist der Mediale Fußrand konvex (3°), wie ausgeprägt weicht der Vorfuß in Abduktion ab, bestehen Zehendeformitäten, besteht eine Prominenz des Taluskopfes? Besteht ein Druckschmerz im Verlauf der Tibialis posterior Sehne mit der speziellen Frage, ist ein Einbeinstand sicher möglich und ist der Zehenstand noch möglich?
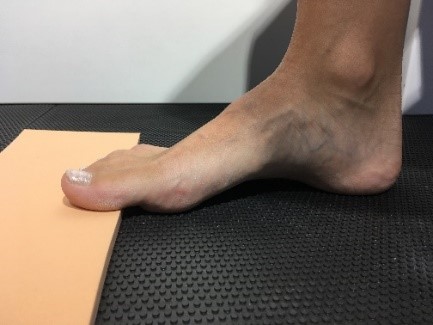
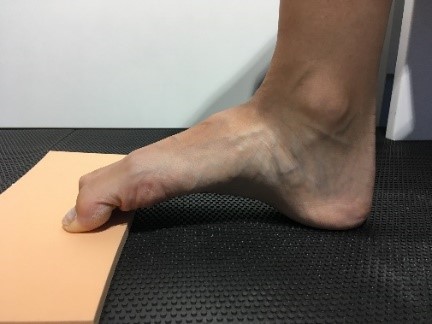
Beim Hohlfuß zeigt sich bei der Untersuchung mit
hohem Rist, verminderter Beweglichkeit im Sprunggelenk, Druckstellen an Ballen und Ferse durch zu hohe Belastung, da der Mittelfuß zu wenig Last übernimmt.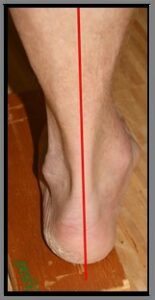
Wichtig ist die Unterteilung in flexibel und rigide, die mit dem sog. Coleman Block Test ermittelt wird. Hierbei wird ein Brettchen diagonal von der inneren Ferse bis zum Mittelfußkopf 5 gelegt. Richtet sich die im O stehende Ferse auf, so ist der Hohlfuß flexibel.
Eine neurologische Untersuchung schließt sich an unter der Frage bestehen Hypästhesien, Hyperästhsien oder Dysästhesien im Ausbreitungsgebiet der Nerven, des Weiteren besteht ein Druckschmerz z.B. hinter dem Innenknöchel (N. tibilais), vorne über dem OSG (N. peronaeus superficialsi) am Ferseninnenrand (N.plantaris lat.). Zur Untersuchung der Tiefensensibilität z.B. wichtig beim diabetischen Fußsyndrom und/oder v.a auf eine Polyneuropathie kommt der Stimmgabeltest zusätzlich zur Anwendung.
Abschließend wird die Gefäßversorgung mit Palpation des Pulses hinter dem Innenknöchel (A. Tibialis) und am Fußrücken (A dorsdalis pedis) kontrolliert.
Bildgebende Verfahren
Zur guten Diagnostik bei Fußbeschwerden und insbesondere bei Fußdeformitäten ist die radiologische Diagnostik wichtig. Bei der Röntgendiagnostik wird eine 3D- Struktur zweidimensional abgebildet, weswegen immer eine Darstellung in 2 Ebenen notwendig ist. Man beurteilt die Knochenstruktur und kann Knochenbrüche, Arthrosezeichen oder auch Instabilitäten in Funktionsaufnahmen feststellen.
Standartröntgenaufnahmen am Fuß erfolgen meist in 3 Ebenen also anterior-posterior (AP), streng seitlich und in einer schrägen Projektion notwendig. Wichtig bei den standardisierten Aufnahmen, dass AP und Seitlich die Röntgenaufnahme unter Belastung zu erfolgen haben, so dass hier die Winkel zur Beurteilung des Ausmaßes des Intermetarsal- und Hallux valgus- (et interphalangeus-) Winkels sowie Gelenk-Kopfwinkel (PASA) berechnet werden kann. Diese Winkel geben einen gewissen Hinweis betr. der Ausprägung der Deformität und der anzuwendenden OP Methode. Bei Rückfußdeformitäten ist die Saltzman Aufnahme, in der die Stellung des Fersenbeines abgebildet wird sehr wichtig. Ebenso kann zur Beurteilung hier der TM (Tarsometatsrsale Winkel ap und seitl.) bestimmt werden. Das Sprunggelenk wiederum wird in der ap Projektion in 15° Außendrehung als Mortise View und streng seitlich röntgenologisch dargestellt. Bei Bedarf sind Spezialaufnahmen wie die Sprinteraufnahme, Stressaufnahmen etc. notwendig. Weiterhin werden die Gelenke beurteilt – ob beispielsweise der Gelenkspalt verschmälert ist oder knöcherne Anbauten als secundäre Arthrosezeichen feststellbar sind. Bei Störungen der Kontinuität der Knochenstruktur sind weiterführende bildgebende Maßnahmen sehr wichtig.
Zur weiterführenden Diagnostik kommt beispielsweise zur speziellen Beurteilung der Weichteile wie Sehnenrisse, Knorpelbeurteilung oder Knochenödem die Kernspintomographie zum Einsatz, während die Computertomographie die knöchernen Strukturen am besten zur Abbildung bringen.
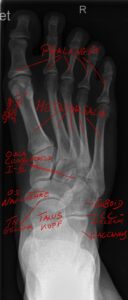
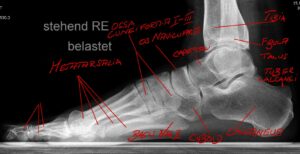
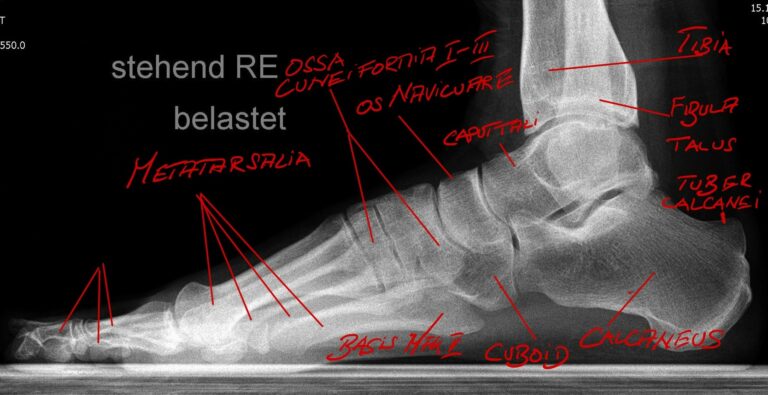
Um ein Röntgenbild des Fußes „lesen“ zu könne muss die Anatomie sozusagen in die Röntgenanatomie „übersetzt“ werden (Abb.1 a,b).
Im Folgenden soll anhand einiger klinische Beispiele die Möglichkeiten, die eine Röntgenuntersuchung als komplementäres Verfahren bietet, dargestellt werden.
Bei Vorfußdeformitäten sind die Bestimmung der Winkel für Einteilung in die Schweregrade eines Hallux valgus wichtig.
Beispielhaft werden nun einige häufige Winkelbestimmungen am Röntgenbild bei der sehr häufig auftretenden Hallux valgus Deformität dargestellt:
Beurteilung beim Halles valgus 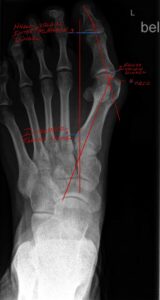
1 Intermetatarsalwinkel = Winkel der Längsachse zwischen1.und 2. Metatarsale
2 Hallux valgus Winkel = Winkel zischen der Längsachse des Metatarsale 1 und des Basisgliedes 1
3 Hallux valgus interphalangeus Winkel = Winkel zischen der Längsachse des Basisglied D1 1und Entgleit D1
4 PASA = Beurteilung der Stellung des Gelenkkopfes Metatarsale 1
Beurteilung beim Knick-Plattfuß
Als weiteres Beispiel sei eine Röntgenuntersuchung beim Knick-Plattfuß dargestellt. Beim Knick-Plattfuß handelt es sich um eine 3 D Deformität mit Abduktion des Vorfußes, Medio-plantare Absenkung des Talus sowie deutliche Valgusfehlstellung des Calcaneus.
Beurteilung einer Rückfußfehlstellung: Am Beispiel des Knick-Plattfußes sind die wichtigsten Winkel in den folgenden Abbildungen dargestellt.
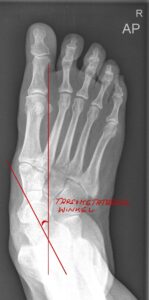
1 Tarsometatarsalwinkel in der seitlichen Projektion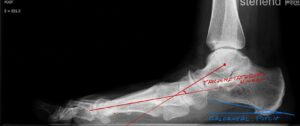
2 Tarsomatatrsalwinkel in der ap Projektion
3 Calcaneus Pitch zur Beurteilung der Stellung des Calcaneus in der seitlichen Projektion
Saltzman view: Beurteilung Stellung des Fersenbeines zur Tibia
Röntgenologische Darstellung eines Knick-Plattfußes mit Einzeichnung der radiologischen Winkel ap (linke Abb.) und Beurteilung der Fersenbeinfehlstellung per Salztman view (rechte Abb.)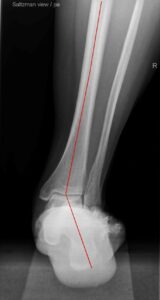
Ein weiteres klinisches Beispiel ist die Diagnostik einer Instabilität des OSG per Röntgen des OSG, Stressaufnahme zur Darstellung einer Außenbandinstabilität. Hierbei wird entweder mittels eines standardisiertem Scheuba-Geräts oder von Hand ein lateral aufklappender Stress auf das obere Sprunggelenk ausgeübt. Bei eine lateralen Bandinstabilität kann in der Stressaufnahme eine Kippung des Talus festgestellt werden.
Darstellung und Benennung der knöchernen Anatomie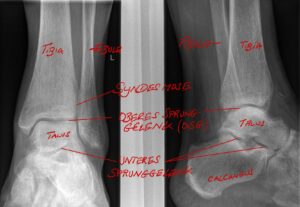
Funktionsdiagnostik einer chronischen Instabilität des OSG mit deutlicher lateraler Aufklappbarkeit.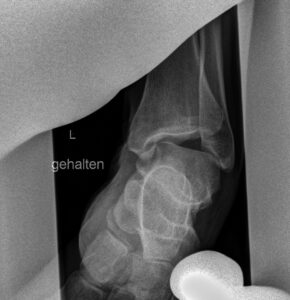
Krankheitsbilder
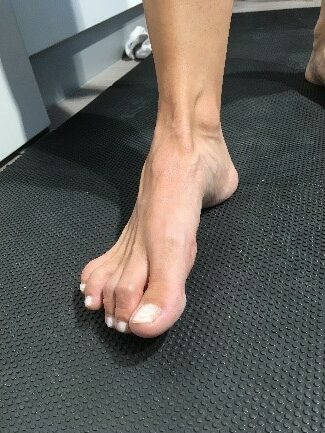
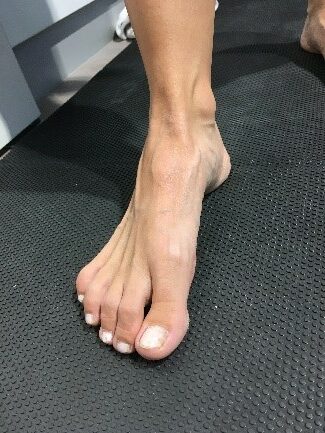
Hallux valgus Deformität
Definition: Beim Hallux valgus handelt es sich um die sog.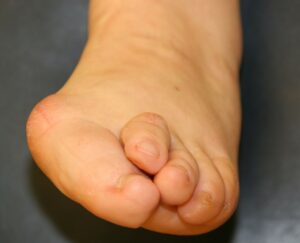 Schiefzehe, bei der die Großzehe in Richtung zweiter Zehe steht und diese teilweise nach außen abdrängt. Der Hallux valgus gilt als Nebenprodukt unserer Zivilisation durch das Tragen zu enger Schuhe mit hohen Absätzen. Eine genetische Disposition wird als wahrscheinlich angenommen.
Schiefzehe, bei der die Großzehe in Richtung zweiter Zehe steht und diese teilweise nach außen abdrängt. Der Hallux valgus gilt als Nebenprodukt unserer Zivilisation durch das Tragen zu enger Schuhe mit hohen Absätzen. Eine genetische Disposition wird als wahrscheinlich angenommen.
Hallux ridigus
Definition: Unter einem Hallux rigidus versteht man die Arthrose im Großzehengrundgelenk, meist mit schmerzhafter Einsteifung des Großzehengrundgelenkes.
Beim Hallux limitus, d.h. bei einem mäßigen Arthrosegrad mit schmerzhafter Einschränkung der Großzehenbeweglichkeit, wird man eine Cheilektomie durchführen.
Arthrodese Großzehengrundgelenk
Definition: Versteifung des Großzehengrundgelenkes in Funktionsstellung (in 10 Grad Dorsalflexion und 10 Grad Valgus)
Metatarsalgieformer Symptomenkomplex
Definition: Der metatarsalgieforme Symptomenkomplex (Vorfußschmerz) ist als Folge von Vorfußdeformitäten häufig anzutreffen. Durch die erhöhten Druck- und Scherkräfte beim Abrollvorgang kommt es häufig zum „Durchtreten“ der Metatarsaleköpfchen und zu einer Ausdünnung sowie Elastizitätsminderung des fibrösen Sehnenpolsters unter den Mittelfußköpfchen; betroffen hiervon sind überwiegend ältere Menschen und Träger der relativen metatarsalen Überlänge der Metatarsale 2-4, sowie Menschen mit einem Hohlfuß durch das steilgestellte Metatarsale 1. Zu erwähnen sind noch die sog. Transfermetatarsalgien bei Hallux valgus und Hallux rigidus sowie die durch Kleinzehendeformitäten verursachten Metatarsalgien.
Morton´sche Neuralgie
Definition: Ursache der Morton´sche Neuralgie ist ein Neurom (Nervenknoten) zwischen den Mittelfußknochen verlaufenden Nerven mit Impingement.
Kleinzehendeformitäten
Definition: Unter Kleinzehendeformitäten versteht man Hammer-, Krallen- und Malletzehen. Häufigste Ursache 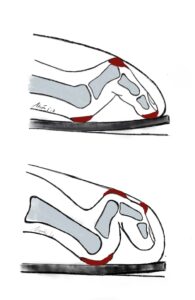 dieser Deformitäten sind ebenfalls unsachgerechtes Schuhwerk und Hallux valgus Fehlstellungen. Oft besteht eine Minusvariante des ersten Mittelfußknochens. Ursache ist auch das Muskelungleichgewicht der Fußmuskulatur oder eine vermehrte Anspannung der extrinsischen Fußmuskulatur bei Rückfußdeformitäten wie dem Knick-Senk/Plattfuß.
dieser Deformitäten sind ebenfalls unsachgerechtes Schuhwerk und Hallux valgus Fehlstellungen. Oft besteht eine Minusvariante des ersten Mittelfußknochens. Ursache ist auch das Muskelungleichgewicht der Fußmuskulatur oder eine vermehrte Anspannung der extrinsischen Fußmuskulatur bei Rückfußdeformitäten wie dem Knick-Senk/Plattfuß.
Knick-Plattfuß
Definition: Komponenten des Knick-Plattfußes sind die Valgusstellung (X-Stellung) der Ferse (Deformität in 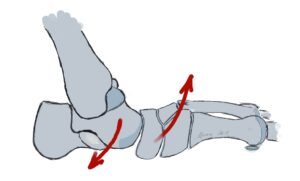 der Frontalebene) mit Abflachung des Längsgewölbes (der Talus wandert nach medial-plantar; Deformität in der Sagitalebene) und die Vorfußabduktion (Deformität in der Horizontalebene). Unter Belastung knickt die Ferse in die Valgusfehlstellung, die Längswölbung ist abgeflacht und der Vorfuß steht in Abduktion. Die Trittspur zeigt eine deutliche Verbreiterung der Längswölbung über die Hälfte der Fußbreite auf der Höhe ihres Scheitels.
der Frontalebene) mit Abflachung des Längsgewölbes (der Talus wandert nach medial-plantar; Deformität in der Sagitalebene) und die Vorfußabduktion (Deformität in der Horizontalebene). Unter Belastung knickt die Ferse in die Valgusfehlstellung, die Längswölbung ist abgeflacht und der Vorfuß steht in Abduktion. Die Trittspur zeigt eine deutliche Verbreiterung der Längswölbung über die Hälfte der Fußbreite auf der Höhe ihres Scheitels.
Er kommt sowohl beim Kind als auch beim Erwachsenen vor und kann nach H.U. Debrunner in den muskelkräftigen, suffizienten und den muskelschlaffen, insuffizienten Knick-Platt-Fuß unterteilt werden.
Ursache ist sehr häufig eine Insuffizienz (Schwäche) der Tibialis posterior Sehne. Diese kann durch Mikrotraumen und Überlastung aufgrund der knöchernen Fehlform kommen oder auch z.B. bei Stoffwechselerkrankungen wie der rheumatoiden Arthritis. Die Tibialis posterior Sehne ist sehr wichtig, da sie der dynamische Stabilisator der medialen (inneren) Fußsäule ist. Johnson und Strom (1989) haben eine Einteilung vorgenommen, die von Meyerson noch ergänzt wurde.
Wichtig ist die Unterteilung in Grad 2a (Insuffizienz) und 2b (Split tear) sowie Grad 3 (Ruptur der Sehne).
Flexibler Knick-Plattfuß
Definition: Beim noch flexiblen Knick-Plattfuß handelt es sich um eine flexible 3-D Fehlstellung in der Frontalebene (Valgus des Fersenbeines), Sagitalebene (supinatorische Aufbiegung des ersten Strahles) und Horizontalebene (Abduktion des Vorfußes).
Kontrakter Knick-Plattfuß
Definition: Beim kontrakten Plattfuß ist es nicht möglich, die Fehlstellung von Hand und ohne Kraftaufwendung zu korrigieren. Es besteht ein deutlicher Fersenbeinvalgus, oft Impingement lateral im Bereich des Sinus tarsi sowie Abduktion des Vorfußes und supinatorische Aufbiegung des ersten Strahles.
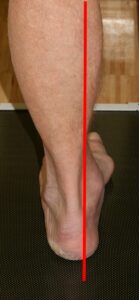
Hohlfuß
Definition: Der typische Hohlfuß zeigt eine starke Ausprägung der Fußlängswölbung (Feststellung der Sagitalebene) mit dadurch hohem Rist, eine Varusfehlstellung der Ferse (Fehlstellung der Frontalebene) sowie deutliche Steilstellung des ersten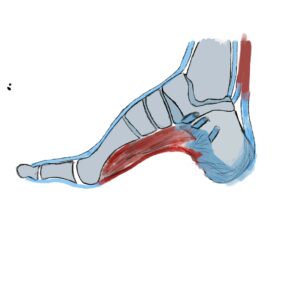 Mittelfußknochens (Fehlstellung der Sagitalebene). Teilweise besteht auch eine Vorfußadduktion (Fehlstellung der Horizontalebene). Des Weiteren findet man Zehendeformitäten mit Hammer- und Krallenzehen sowie eine Verkürzung der Achillessehne. Durch die Varusfehlstellung der Ferse kommt es häufig zur Außenband-Instabilität mit schmerzhaftem lateralen Kapselbandapparat und Sehnenscheidenentzündungen der Peronealsehnen bis hin zur Rissbildung durch die erhöhte Beanspruchung. Ebenso findet man meist eine verminderte Beweglichkeit im oberen Sprunggelenk sowie Druckstellen an Ballen und Ferse.
Mittelfußknochens (Fehlstellung der Sagitalebene). Teilweise besteht auch eine Vorfußadduktion (Fehlstellung der Horizontalebene). Des Weiteren findet man Zehendeformitäten mit Hammer- und Krallenzehen sowie eine Verkürzung der Achillessehne. Durch die Varusfehlstellung der Ferse kommt es häufig zur Außenband-Instabilität mit schmerzhaftem lateralen Kapselbandapparat und Sehnenscheidenentzündungen der Peronealsehnen bis hin zur Rissbildung durch die erhöhte Beanspruchung. Ebenso findet man meist eine verminderte Beweglichkeit im oberen Sprunggelenk sowie Druckstellen an Ballen und Ferse.
Stellt man einen Hohlfuß fest, so ist immer eine neurologische Untersuchung angezeigt, da bei ca. 2/3 der Hohlfußdeformitäten sich eine neurologische Ursache wie Charcot- Marie-Tooth, Friedreich´sche Ataxie, hereditäre motorische und neurologische Neuropathie (HMSN), spinale Muskelatrophie etc. findet. Posttraumatisch kann ein Hohlfuß z.B. nach einem Kompartment-Syndrom auftreten.
Ballenhohlfuß
Struktureller, nicht redressierbarer Fuß mit ausgeprägter fixierter Varusfehlstellung der Ferse, Überlastung des lateralen Fußrandes und Vorfußpronation. Meist durch neurologische Ursache!
Plantarer Fersenspornsyndrom
Definition: Engpassyndrom des N. plantaris lateralis (Baxters Nerv) oder Ansatztendopathie der kurzen Fußmuskulatur am Calcaneus – typ. knöchernen Sporn im Röntgen, der jedoch nur Ausdruck der Überlastung ist. Klinisch besteht der Druckschmerz medial-mittig am Ansatz der Plantarfaszie. Hohe Koinzidenz zur Fußfehlform wie Knick-Plattfuß oder Hohlfuß.
Haglundferse und hinterer Fersensporn
Definition: Schmerzen im Bereich der Ferse durch prominenten Tuber calcanei mit Impingement der Achillessehne und meist subachilläre Bursitis. Beim hinteren Fersensporn besteht eine druckschmerzhafte Verkalkung am hinteren Calcaneusansatz, Ursache ist meist der Schuhdruck und auch übermäßige Belastung
Achillodynie
Definition: Ist ein Symptomenkomplex “Schmerz Achillessehne“ durch Überlastung mit sich wiederholenden Mikroverletzungen; Koinzidenz mit Hohlfuß, Knick-Senkfuß, Arthrose Großzehengrungelenk (verlängerter vorderer Hebelarm), Kollagenstoffwechselstörung, Mikrozirkulationsstörung.
Tarsaltunnelsyndrom
Definition: Nervenkompressionssyndrom des Nervus tibialis (auch medialer Ast) durch das im Bereich des Innenknöchel durch das Retinaculum (oft in Kombination mit Varikosis); Schmerzen und Hypästhie der medialen Fußsohle bis in den Vorfuß – meist nach Belastung.
Unterteilung in Baxters Nerven (N. plantaris lateralis) und calcanealer Ast.
Peronaeus superficialis Engpass
Definition: Nervenkompressionssyndrom des N. Peronaus profundus oder superficialis im Bereich des Retinaculum Extensorum oder Fußrückens mit Schmerzen im Fußrücken und den Zehen.
Konservative Therapie des Fußes
Zunächst wird normalerweise versucht Fußbeschwerden durch nicht operative Therapieverfahren, wir Physiotherapie, orthopädieschuhtechnische Maßnahmen oder auch medikamentös zu behandeln.
Ziele der physikalischen Therapie sind Hemmung der Entzündungsreaktion (Kälte), Senkung des Muskeltonus (Wärme), Verbesserung der Gewebeernährung, Abbau von „Schlackenprodukten“, Senkung der Schmerzschwelle
Physiotherapeutische Verfahren dienen zur Beweglichkeitsverbesserung, Normalisierung des Muskeltonus, Verbesserung der Koordination und Bewegungsmuster. Wichtig ist auch häufig die Muskelkräftigung durch Krankengymnastik am Gerät. Gerade bei Fußfehlstellungen können hierdurch die Beschwerden durch Verbesserung der Fehlhaltung oder Deformierung reduziert werden.
Beweglichkeitsverbesserung, Normalisierung des Muskeltonus, Verbesserung der Koordination und Bewegungsmuster. Wichtig ist auch häufig die Muskelkräftigung durch Krankengymnastik am Gerät. Gerade bei Fußfehlstellungen können hierdurch die Beschwerden durch Verbesserung der Fehlhaltung oder Deformierung reduziert werden.
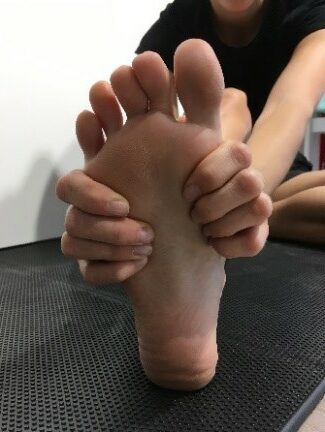
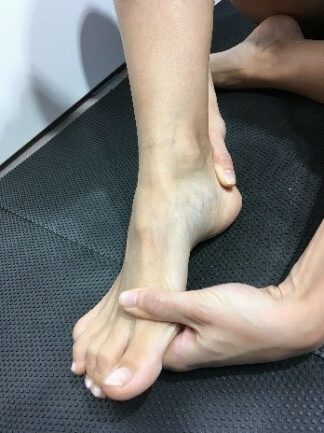
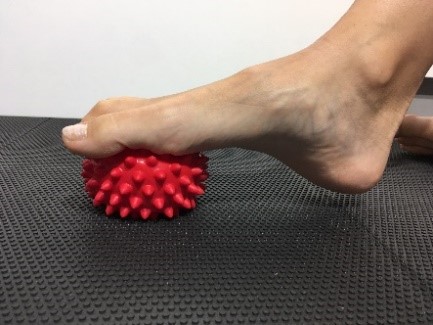
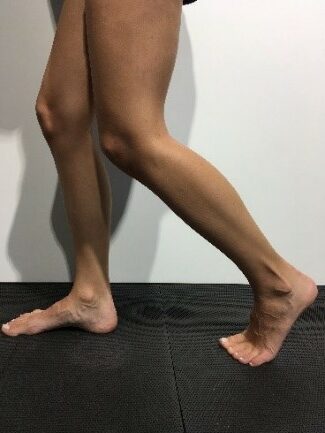
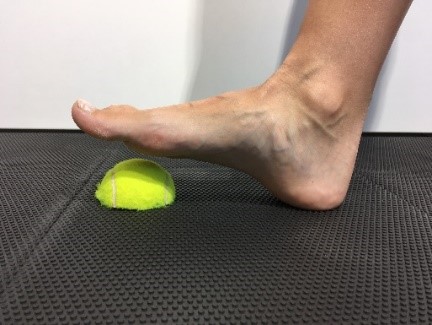
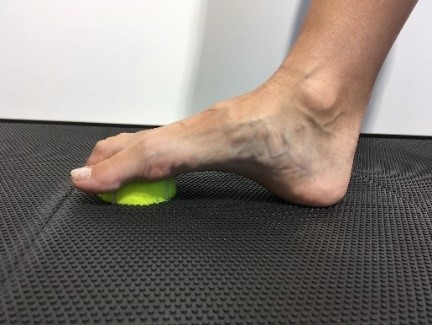
Hier sind die folgenden Übungen sinnvoll.
Einfache Übungen, die man selbstständig durchführen kann sind das Balancieren auf dem Fußaußenrand, das Gehen auf Zehenspitzen und auf der Ferse. Ebenso kann man den Fuß auf einem Tennis- oder Golfball „rollen“ oder dies mit einer speziellen Faszienrolle im Sinne einer myofascielen Releasetechnik tun. Der Rückfuß wird durch ein nach innen und außen  Drehen (also in Eversion und Inversion) aktiv und passiv mobilisiert. Die Dehnung der Achillessehne und der vorderen Schienbeinmuskulatur durch passive Streckung und Beugung im oberen Sprunggelenk sind auch sinnvoll.
Drehen (also in Eversion und Inversion) aktiv und passiv mobilisiert. Die Dehnung der Achillessehne und der vorderen Schienbeinmuskulatur durch passive Streckung und Beugung im oberen Sprunggelenk sind auch sinnvoll.
Postoperativ ist eine Physiotherapie und Übungen in Eigenanwendung ebenfalls sehr wichtig:
In der Post operativen Phase geht es um die Mobilisation des Patienten und oft um eine Entlastung oder Teilbelastung des operierten Fußes zu sichern. Hierzu ist eine Gangschulung an 2 Unterarmgehstützen notwendig:
Beim Gehen mit Unterarmgehstützen werden beide Gehstützen gleichzeitig nach vorne gesetzt, Last aufgenommen und der operierte Fuß dann auf Höhe der Stützen aufgesetzt sowie der „gesunde“ Fuß neben den operierten Fuß gesetzt. Der häufigste Fehler ist, dass die Patienten versuchen den operierten Fuß weit vor den Gehstützen aufzusetzen.
Als Thromboseprophylaxe raten wir den Patienten bei Vorfußoperationen das Sprunggelenk zu bewegen und das Bein immer wieder anzuheben. Hierzu soll der Fuß im Sprunggelenk in Extension also „in Richtung Nase“ aktiv gebracht werden und dann das Bein angehoben werden. Das Anheben des Beines dient auch bei Rückfuß- und Sprunggelenkoperationen mit ruhigstellender Schiene zur Aktivierung der Muskelpumpe und so zur Thromboseprophylaxe.
Mobilisation des Fußes
Nach Fußoperationen ist es wichtig eine gute Mobilität des Gelenkspiels am Fuße ebenso wie die aktive muskuläre Führung wieder zu erreichen. Hierzu könne folgende Übungen, die meist auch als Eigenübungen durchgeführt werden sinnvoll sein:
Gelenkspiels am Fuße ebenso wie die aktive muskuläre Führung wieder zu erreichen. Hierzu könne folgende Übungen, die meist auch als Eigenübungen durchgeführt werden sinnvoll sein:
Mobilisieren des Großzehengrundgelenkes und der Kleinzehen, Aktivierung der Quer- und Längswölbung des Fußes, Dehnung und Kräftigung des kurzes und langen Fußmuskulatur.
Bei der Elektrotherapie werden verschiedene Ströme appliziert. Folgende Wirkungen sollen erzielt werden:
Durchblutungsförderung, Schmerzlinderung, Entzündungshemmung und Muskelstärkung.
Dies geschieht mittels Iontophorese, Diadynamischen Strömen, TENS (transcutane elektr. Stimulation), Interferenzstrom, Hochfrequenzströme und/oder Ultraschall.
Medikamentöse Therapie
Mit der Stoffgruppe der sog. Antiphlogistica wird eine Entzündungshemmung und dadurch Schmerzhemmung erreicht. Dies geschieht durch Cox 1 Hemmer z.B. Ibuprofen, Diclofenac oder Cox 2 Hemmer z.B. Celecoxib. Enzymatische Entzündungshemmung soll z.B. durch Bromelaine oder Brennesselextract erreicht werden können. Cortisonpräparate werden nur bei aktivierten entzündlichen Arthrosen kurzfristig eingesetzt, meist als Gelenkinfiltration und haben wissenschaftlich eine gute Evidenzbasierung.
Myotonolytica, also muskelentspannende Medikamente können bei der mechanisch dekompensierten Arthrose zur Muskelentspannung indiziert sein. Dies geschieht aufgrund schmerzhaft verkürzter und verkrampfter Muskulatur. Bei sehr starken arthrosebedingten Schmerzzuständen erfolgt zusätzlich die Gabe reiner Schmerzmittel (Analgetica). Gemäß des WHO Schemas erfolgt die Gabe stufenweise z.B. Paracetamol < Metamizol. Zur Verbesserung des dekompensierten Knorpelstoffwechsel können Nahrungsergänzungsmittel, die mit der Grundsubstanz des Knorpels biochemisch eng verwandt sind z.B. Glucosaminsulfat/Chondroitinsulfat gegeben werden. Es kommt hier oft zur Besserung bei einer wissenschaftlich nur sehr geringen Evidenz. Intraartikuläre Injektionen (Gelenkspritzen) z.B. Hyaluronsäure (Gelenkflüssigkeitsersatz und Knorpelbausteine) oder PRP (Plated rich Plasma) scheinen gut zu wirken und haben eine moderate wissenschaftliche Evidenz.
Stoßwellentherapie
Bei Ansatzproblemen der Sehnen wie dem sog. Fersenspornsyndrom, der Plantarfasziitis oder auch der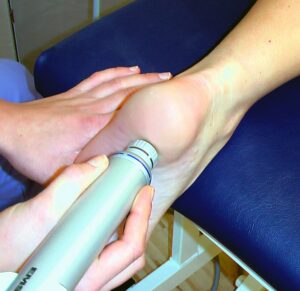 Achillodynie kann eine deutliche Beschwerdeverbesserung durch die Stoßwellentherapie erreicht werden. Bei verzögerter Knochenheilung scheint es ebenso gute Ergebnisse durch die Stoßwellentherapie zu geben. Weitere Therapieansätze gibt es bei der Muskel-Triggerpunkttherapie, bei Arthrosen und beim Knochenödem.
Achillodynie kann eine deutliche Beschwerdeverbesserung durch die Stoßwellentherapie erreicht werden. Bei verzögerter Knochenheilung scheint es ebenso gute Ergebnisse durch die Stoßwellentherapie zu geben. Weitere Therapieansätze gibt es bei der Muskel-Triggerpunkttherapie, bei Arthrosen und beim Knochenödem.
Kann durch konservative Therapiemaßnahmen kein so suffizienter Erfolg erreicht werden, so stehen eine Vielzahl operativer Maßnahmen zur Verfügung welche indikationsgerecht einzusetzen sind.
Technische Orthopädie
Der Vorteil von technisch orthopädischen Therapiemaßnahmen ist, dass diese voll reversibel sind – nimmt man sie weg, so hat man wieder den Ausgangszustand erreicht. Orthopädietechnische Maßnahmen können durch folgende Wirkweisen die Arthrosebeschwerden verbessern:
Stoßdämpfung: z.B. Anbringen eines Pufferabsatzes oder Fersenpolster
Abrollhilfen am Schuh: Verkürzen des vorderen und ggf. hinteren Fußhebels
Achskorrektur: Schuhranderhöhung (Außenrand oder Innenrand), Einlagen mit Längsgewölbeanstützung, Pronationskeil/Supinationskeil.
Handstock als altbekanntes entlastendes Hilfsmittel
Ruhigstellung: Orthesen und Bandagen zur Ruhigstellung der Gelenke z.B. im schmerzfreien Bewegungsintervall
Kälteschutz: Schuhe, Bandagen z.B. aus einem Thermomaterial wie Neopren zum Kälteschutz je nach Wetterfühligkeit.
Orthopädische Einlagen
Bei der nicht operativen Therapie des Fußes ist die Einlagenversorgung eine sehr wichtige Therapieform. Wir wissen inzwischen, dass Einlagen nicht nur „ruhigstellen“, sondern aktivierend wirken und durch die Einwirkung von Vektorkräften achsverändernd sind. Durch die Unterstützung spezieller Bewirke am Fuß kann im Sinne einer sensomotorischen Therapie eine Hemmung oder Aktivierung verschiedener Muskelgruppen erreicht werden.
Einlagen werden in folgende Wirk- und Funktionsweisen unterteilt:
stützend, bettend, korrigierend, aktivierend
Stützende Einlagen
Ausführungsbeschreibung
Unterstützung der Längs- und bei Bedarf Querwölbung des Fußes, selbsttragendes, formstabiles und anpassbares Material für den Einlagenkörper aus z.B. PE, PU, FVW
Schweißaufsaugende und -abführende, rutschhemmende Schicht zwischen dem Einlagenkörper und dem Fuß als Deckschicht
Ziel: Erhaltung der physiologischen Fußform auch bei Fußbelastung
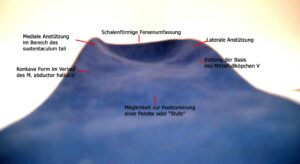
Wichtig: Unterstützung des medialen Längsgewölbe im Bereich des sustentaculum tali und des lateralen Längsgewölbes im Bereich calcaneocuboid mit guter Fersenführung.
Indikationen
Knick-Senkfuß schlaff (mit Belastungsbeschwerden)
Knick-Senk-Spreizfuß (mit Belastungsbeschwerden- hier ggf. Pelotte/retrocapitale Stufe indiziert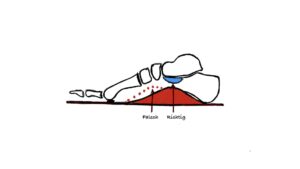
Spreizfuß mit Hallux valgus (mit Belastungsbeschwerden)
Hallux rigidus mit Spreizfußbeschwerden
statischen Fußbeschwerden nach Frakturruhigstellung u.a.
Senk-Spreizfuß mit Hammer- oder Krallenzehen
Bettungseinlagen / Weichpolsterbettungseinlagen
Zur Bettung bestimmter Bezirke bedarf es normalerweise sowohl eine anatomisch geformte meist konkave Bettung als auch eine Anstützung. Insofern erscheint die Unterteilung in Weichpolosterbettungseinlagen und Bettungseinlagen elastisch / druckumverteilend wie in der PG 08 beschrieben nicht sinnvoll. Beide dort beschriebenen Einlagenarten werden hier zusammengefasst. Von der Indikation her sind hier Fußdeformitäten, die nicht rein schlaff sind, sondern auch gewissen Rigiditäten aufweisen, die also gepolstert und somit auch im Normalfall angestützt werden sollten.
Indikation
Einlagenversorgung im Erwachsenenalter, wenn eine Bettung mit gleichmäßiger und breitflächiger Lastumverteilung mit bei Bedarf stützenden Elementen (ohne komplette Korrektur des Fußes) angestrebt wird:
Knick-Senk-Spreizfuß (teilflexibel/rigide)
Hallux rigidus mit Spreizfußbeschwerden;
Hohlfuß (flexibel)
Rheumatischer Fuß teilflexible und kontrakte mit Spreizfuß
Angio-neuropathischen Fußveränderungen in Kombination mit anderen Fußdeformitäten
Ausführung: langsohlige Einlagen in Sandwichbauweise: mit weichbettendem und formstabilen Trägermaterial aus Schäumen unterschiedlicher Härtegrade, Bezugsschicht zum Fuß hin. Die Trägerschäume sollen selbststabilisierend sein oder sie werden mit einer Verstärkungsschicht stabilisiert. Ein 3 D Abdruck ist sinnvoll
Stützende, korrigierende/entlastende Schaleneinlagen
fest/ verformbar
Indikation
kontrakter Knick-Plattfuß beim Erwachsenen
Klumpfuß nach knöcherner Korrekturoperation
Ausgeprägte Form des kindlichen Knick–Plattfuß
Postoperativ nach Rück- und Mittelfußoperationen
Ausführung: Zusätzlich zu Bettungseinlagen mit stützenden, korrigierenden und bettenden Elementen verstärkende Kunststoffschicht- stabil und widerstandsfähig gegen Druck; Der Rückfuß wird schalenförmig umfasst zur besseren Rückfußführung
Einlagen in Sonderanfertigung (bei schweren Fußfehlformen)
Indikation
Außergewöhnlich ausgeprägte Krankheitsbilder und Fußdeformitäten in jedem Alter, etwa bei Knick-Plattfüßen, Klumpfüßen nach Abschluss des Wachstums, postoperative Versorgung oder sonstige schwere, meist kontrakte Fußfehlformen.
Ausführung: Handwerklich gefertigten Einlagen aus Grundmaterialien; 3D Formabdruck; Positivmodelle; (1 Jahr aufbewahren) Ohne Verwendung eines Rohlings
Sollten kontrakte Fußdeformitäten nicht mit Einlagen bis hin zur Sonderanfertigung und Zurichtungen am Konfektionsschuh versorgt werden können, so ist eine orthopädische Schuhversorgung indiziert.
Aktivierende (sensomotorische) Fußorthesen
Bei den sog. sensomotorischen Fußorthesen hingegen wird gezielt Einfluss auf das motorische System genommen. Dies wird durch eine relativ starke Profilierung zum Fuß hin erreicht. Dies ist das Therapieprinzip von sog. sensomotorischen Fußorthesen.
Orthopädische Zurichtungen am Konfektionsschuh
Voraussetzung zum Gelingen einer Einlagenversorgung ist ein funktionsgerechtes Schuhwerk. Der Schuh sollte eine ausreichende Länge, Weite und Form besitzen und den Fuß in der Mechanik sowie natürlichen Funktion nicht behindern. Schließlich müssen Schuh und Einlage eine funktionelle Einheit bilden.
Im Folgenden soll nun die Möglichkeiten der Zurichtung am Konfektionsschuh beleuchtet werden:
Abrollhilfen erleichtern die Fußabrollung und vermindern die Scherkräfte insbesondere in Verbindung mit Einlagen. Bei den Abrollhilfen unterscheidet man je nach dem Scheitelpunkt der Rolle zwischen Zehen-, Ballen- und Mittelfußrolle je nach Position des Rollenscheitels in Bezug auf die Anatomie des Fußes. Bei Vorfußdeformitäten wie dem Hallux valgus, Hallux rigidus, Entzündungen der Zehengelenke, dem metatarsalgieformen Symptomenkomplex oder der Morton´schen Neuralgie kann durch die Rollentechnik die Einlagenversorgung noch deutlich optimiert werden. Dabei resultiert die Entlastung der Gelenke durch den Rollenscheitel, d.h. je weiter proximal dieser liegt, umso mehr Entlastung kann an den proximalen Gelenken, die beim Rheumatiker nicht selten verändert sind (Talo-Navikulargelenk etc.) erreicht werden.
Dies geschieht durch eine Ballenrolle, bei der der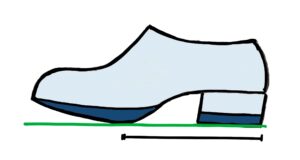 Rollenscheitel hinter den Metatarsaleköpfen liegt (Entlastung der Metatarsaleköpfchen) und durch die Mittelfußrolle mit Rollenscheitel noch weiter fersenwärts (Entlastung der Fußwurzel- und Rückfußanteile) wirkt. Wichtig ist jedoch den Rollenscheitel nicht zu weit nach fersenwärts zu verlegen, da eine gute Standsicherheit erhalten bleiben muss. Eine weitere Möglichkeit zur Minimierung von Scherkräften ist die Sohlenversteifung.
Rollenscheitel hinter den Metatarsaleköpfen liegt (Entlastung der Metatarsaleköpfchen) und durch die Mittelfußrolle mit Rollenscheitel noch weiter fersenwärts (Entlastung der Fußwurzel- und Rückfußanteile) wirkt. Wichtig ist jedoch den Rollenscheitel nicht zu weit nach fersenwärts zu verlegen, da eine gute Standsicherheit erhalten bleiben muss. Eine weitere Möglichkeit zur Minimierung von Scherkräften ist die Sohlenversteifung.
Eine Sonderform der Rollentechnik ist die Schmetterlingsrolle, die nicht beim flexiblen rheumatischen Fuß eingesetzt wird. Durch die Schmetterlingsrolle kann eine sehr gute Entlastung der Mittelfußköpfchen 2 und 3 erreicht werden. Dabei sollte diese heute immer in der gedeckten Form erstellt werden, d.h. zur Schuhsohle hin mit einer auch die “Lücke“ der Schmetterlingszurichtung bedeckenden Sohle.
Schuhe mit Abrollhilfen und Bettungsmöglichkeit reduzieren den Schmerz und verbessern die Mobilität um bis zu 80%, Sportschuhe können hilfreich sein.
Wichtig ist auf alle Fälle die Abrollhilfe mit Absatzangleichung, da ansonsten durch Veränderung des Spitzenhubes das harmonische Abrollen gefährdet wäre. Auch auf höhere Strukturen, wie Knie und Hüfte können Schuhe mit Zurichtung per Außenrand-, Innenranderhöhung und Pufferabsätze positive Auswirkungen haben.
Orthopädische Schuhe und Innenschuhe
Orthopädische Maßschuhe und Innenschuhe sind indiziert, wenn dem Patienten mit einfacheren Maßnahmen also mit Einlagen und Zurichtungen am Konfektionsschuh nicht mehr befriedigend geholfen werden kann.
Wann kann ein orthopädischer Schuh bei rheumatoider Arthritis rezeptiert werden?
– Knick-Plattfüße (KPF) mit völligem Verlust des Längsgewölbe ohne Korrekturmöglichkeit, da der KPF in Wiegeform, oder der schmerzhaft fixierte KPF nicht der Sprengung des Konfektionsschuhes angepasst werden kann.
– Versteifung des OSG aufgrund der Funktionsbeeinträchtigung
– Schwere Arthrosen bzw. Funktionsstörungen sowie Versteifungen der Fußwurzel
– Schmerzhafte Versteifung der Zehengelenke bei RA aufgrund der wesentlichen Beeinträchtigung der Belastbarkeit.
Bei der Ausführung orthopädischer Schuhe müssen die Begleiterscheinungen des Rheumatikers, wie die Deformitäten im Bereich der Hände, besondere Beachtung finden. Insofern sind dann häufig Klettverschlüsse anstatt der Schnürung angezeigt. Auch sollten die Schuhe ein möglichst geringes Gewicht haben. Bei schweren Vorfußdeformitäten ist meist ein Halbschuh, der dem Vorfuß genügend Raum bietet Mittel der Wahl. Bei ausgeprägtem Knick-Plattfuß wird ein Orthopädischer Stiefel mit beidseitiger Flügelkappe notwendig werden. Die Bettung wird meist in Weichschaum-sandwichtechnik erfolgen. Weitere Konstruktionselemente sind Abrollhilfen ggf. mit Sohlenversteifungen, Änderungen des Absatzes, sowie Schuhschaftpolsterungen. Dies wird vom Arzt in Absprache mit dem Orthopädieschuhtechniker und dem Patienten besprochen.
Orthopädische Operationen an Fuß und Sprunggelenk
In groß angelegten Studien geben ca. 40 – 60% der befragten Erwachsenen Fußprobleme an, 90% davon betreffen den Vorfuß. Der Hallux valgus wiederum ist die häufigste Vorfußdeformität (12-14% der Gesamtpopulation). Über 80% der Hallux valgus Operationen werden beim weiblichen Geschlecht durchgeführt. Auch Rückfußoperationen bei Knick-Plattfuß oder Hohlfuß werden inzwischen immer häufiger vorgenommen. In den letzten Jahren wird dank des immer besseren Wissens um die Pathomechanik des Fußes und verbesserte anästhesiologische Techniken die Vorfußchirurgie auch ambulant durchgeführt.
Diagnostik
Bei der klinischen Untersuchung des Fußes werden die Fehlstellung der Großzehe und/oder Kleinzehen sowie der Fußtyp diagnostiziert. Auch wird objektiviert, ob eine Fußdeformität vorliegt. Bei der manuellen Untersuchung werden die Funktionen der Zehen- und Fußgelenke geprüft und bei Bedarf eine beobachtende Ganganalyse durchgeführt. Weiterführende Untersuchungen in anderen Fachgebieten wie Neurologie, Angiologie, Dermatologie und Radiologie können notwendig werden.
Die wichtigste bildgebende Diagnostik ist nach wie vor die Röntgenaufnahme des Fußes unter Belastung im a.p. und seitlichen Strahlengang sowie eine Aufnahme in 45°. Im Rahmen dieser Untersuchung werden der sog. Hallux valgus-Winkel, Intermetatarsalwinkel, Kopf-Gelenkwinkel sowie der Metatarsale-Index ermittelt. Weiterhin wird die Knochen- und Gelenkstruktur zur Abklärung z.B. einer Arthrose (Gelenkverschleiß), Osteoporose, Osteonekrose (Absterben meist Knochen-Knorpel), Osteoarthropathie etc. beurteilt. Als weitergehende Verfahren stehen die Kernspintomographie, die Computertomographie und/oder die Szintigraphie zur Verfügung.
Aufklärung
Bei fußchirurgischen Operationen kann es zu Komplikationen wie Infektion, Thrombose, Embolie oder Gefäß-Nervenschäden kommen. Weiterhin sind Restfehlstellungen oder Überkorrekturen ebenso wie eine Pseudarthrose (Nicht-Zusammenheilen des Knochens) letztendlich möglich. Darüber werden die Patienten in der Operationsaufklärung, die 1 – 2 Wochen vor der geplanten Operation stattfindet, speziell über die Chancen und Risiken betr. des vorzunehmenden Eingriffes informiert. Am Operationstag dürfen sie weder Auto fahren noch wichtige Geschäfte erledigen. Bei ambulanten Eingriffen muss in der ersten Nacht ein Ansprechpartner bei den Patienten sein (Aufklärungsbogen der GFFC).
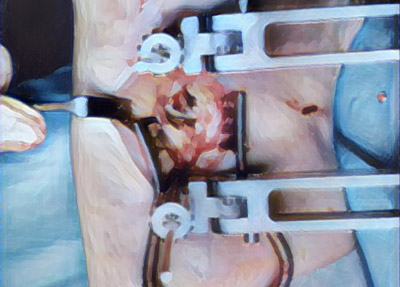
Operative Techniken am Vorfuß
Indikationen zur Vorfußchirurgie sind im Normalfall Schmerzen. Im angloamerikanischen Sprachgebrauch wird dies prägnant mit „no pain, no surgery“ treffend beschrieben. Operative Maßnahmen sind indiziert, sofern Beschwerden beim Tragen von normalem Schuhwerk bestehen, nicht jedoch von engen modischen Schuhen mit hohen Absätzen. Dies ist häufig bei Hammerzehen, beim Hallux valgus, am Metatarsophalangealgelenk (Zehengrundgelenk) oder auch beim therapieresistenten metatarsalgieformen Symptomenkomplex der Fall.
Die Vorfußchirurgie bietet eine Vielzahl von Operationsmethoden. Viele dieser Methoden wurden im Deutschland des frühen 20. Jahrhunderts entwickelt, jedoch modifiziert im angloamerikanischen Sprachraum wesentlich häufiger angewandt. Bei der heutigen orthopädischen Vorfußchirurgie kommen vor allem rekonstruktive gelenkerhaltende Verfahren zum Einsatz. Im Folgenden werden diese Verfahren beschrieben und die Überlegungen und therapeutischen Richtlinien, nach denen wir das individuelle operative Verfahren auswählen erläutert.
Hallux valgus Deformität
Definition: Beim Hallux valgus handelt es sich um die sog. Schiefzehe, bei der die Großzehe in Richtung zweiter Zehe steht und diese teilweise nach außen abdrängt. Der Hallux valgus gilt als Nebenprodukt unserer Zivilisation durch das Tragen zu enger Schuhe mit hohen Absätzen. Eine genetische Disposition wird als wahrscheinlich angenommen.
Schiefzehe, bei der die Großzehe in Richtung zweiter Zehe steht und diese teilweise nach außen abdrängt. Der Hallux valgus gilt als Nebenprodukt unserer Zivilisation durch das Tragen zu enger Schuhe mit hohen Absätzen. Eine genetische Disposition wird als wahrscheinlich angenommen.
Operative Therapie
Laterales Release
Indikation: Inkongruenz der Gelenkpartner im Großzehengrundgelenk
OP-Technik: Beim Lateralen Release erfolgt die Abtrennung der Sehne des Muskulus adductor hallucis vom lateralen Sesambein und Großzehengrundglied ebenso wie die Durchtrennung des Ligamentum sesamoidale-metatarseum und ggf. das Lig transversum profundum sowie eine Längsspaltung der lateralen Kapsel. Meist erfolgt dieser Eingriff als Zusatzeingriff bei einer Chevron-, Basisosteotomie oder Lapidus-Arthrodese bei Inkongruenzen des Großzehengrundgelenkes.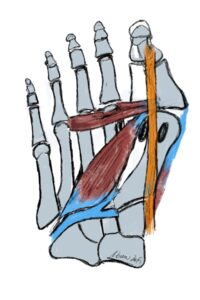
OP-Setup: Rückenlage, Ober-/Unterschenkelblutsperre als Option, Röntgenschutz für den Patienten
Instrumente: Fußgrundsieb mit chir. Pinzette, anatomischer Pinzette, 2 scharfe Haken (klein, „Zweizinker“), 2 kleine Langenbeck, 2 Hohmannhebel, Präparationsschere, Bipolar-Pinzette, Verband mit Peha-Haftbinde
Chevron-, Austin-, Reverdin-Green Laird-Osteotomie
Indikation: Eine Chevron Osteotomie wird normalerweise beim leichten Hallux valgus mit Intermetatarsalwinkeln von bis zu 15 Grad und Hallux valgus Winkel bis 30° durchgeführt.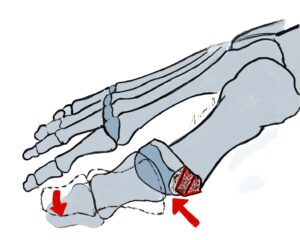
OP-Technik: Das Prinzip dieser Operation ist die Verschiebung des Metatarsaleköpfchens nach lateral entlang einer V-förmig angelegten Osteotomie nach lateral (zum äußeren Fußrand hin). Dies geschieht zur Verringerung des Intermetatarsalwinkels. Operativ wird nach dem meist mediodorsalen Hautschnitt, die Kapsel z.B. L-förmig eröffnet und nach sehr sparsamem Abtragen der Pseodoexostose ein Spickdraht in den Metatarsalkopf eingebracht (90° zum Metatarsale 2 und in Richtung Metatarsalekopf 4). Somit wird der Kopf in gleicher Länge mit etwas Plantarisierung verschoben. Diese Art der Operation wurde von Austin 1967 vorgestellt und von Johnson unter dem Namen Chevron Osteotomie (= im englischen: v-förmiger Winkel in der Schreinerei) popularisiert. Der V-förmige Winkel beträgt ca. 60-90  Grad, die Lateralverschiebung ist bis ¼ – ½ der Breite des Mittelfußköpfchens möglich. Die Fixation erfolgt meist mittels Barock Schraube. Bei inkongruenten Gelenken wird diese Art der Operation immer mit einem lateralen Release kombiniert.
Grad, die Lateralverschiebung ist bis ¼ – ½ der Breite des Mittelfußköpfchens möglich. Die Fixation erfolgt meist mittels Barock Schraube. Bei inkongruenten Gelenken wird diese Art der Operation immer mit einem lateralen Release kombiniert.
OP-Setup: Rückenlage, Ober-/Unterschenkelblutsperre als Option, Röntgenschutz für den Patienten
Instrumente: Fußgrundsieb mit chir. Pinzette, anatomischer Pinzette, 2 scharfe Haken (kleine „Zweizinker“), 2 kleine Langenbeck, 2 Hohmannhebel, Präparationsschere, kleines Raspatorium, Hammer, Meißel (0,5cm breit), K-Drähte 1,0 und 1,1mm, Seitenschneider, Bipolar-Pinzette, Verband mit Peha-haftbinde; Säge mit Sägeblatt z.B. 1×2 cm, Minimal invasive Technik mit Fräse
Barouck Schrauben 2,4- 3,0 mm; Bohrer 20mm Länge und zusätzlich kurzer Kopfbohrer
Akin Osteotomie
Indikation: Liegt die Fehlstellung distal im Basisglied/Endglied der Großzehe, so spricht man von einem Hallux valgus interphalangeus. OP-Methode der Wahl ist hier die Akin Osteotomie.
OP-Technik: Nach Abtragung der Pseudoexostose am 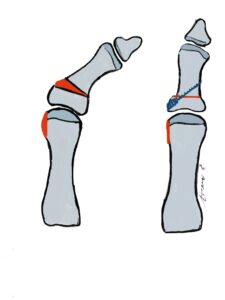 Großzehenballen erfolgt eine keilförmige Osteotomie mit einem nach medial offenen Keil an der Basis der Grundphalanx der Großzehe im Sinne einer „cooles Hedge“ Osteotomie. Die Fixation dieser Osteotomie, die nach dem Zuggurtungsprinzip durchgeführt wird, erfolgt meist mittels Spickdraht, Schraube oder spezieller Klammern.
Großzehenballen erfolgt eine keilförmige Osteotomie mit einem nach medial offenen Keil an der Basis der Grundphalanx der Großzehe im Sinne einer „cooles Hedge“ Osteotomie. Die Fixation dieser Osteotomie, die nach dem Zuggurtungsprinzip durchgeführt wird, erfolgt meist mittels Spickdraht, Schraube oder spezieller Klammern.
OP-Setup: Rückenlage, Ober-/Unterschenkelblutsperre als Option, Röntgenschutz für den Patienten
Instrumente: Fußgrundsieb mit chir. Pinzette, anatomischer Pinzette, 2 scharfe Haken (klein, „Zweizinker“), 2 kleine Langenbeck, 2 Hohmannhebel, Präparationsschere, kleines Raspatorium, Hammer, Meißel (0,5cm breit), Verbrüggezange, K-Drähte 1,0 und 1,1mm, Seitenschneider, Bipolar-Pinzette, Verband mit Peha-Haftbinde
Säge mit Sägeblatt z.B. 1x2cm, Minimal invasive Technik mit Fräse
Barouck Schrauben 2,4-3,0mm, ggf. resorbierbare Schrauben
Bohrer 20mm und 30mm Länge und zusätzlich kurzer Kopfbohrer
Scarf Osteotomie
Indikation: Die Scarf Osteotomie wird beim mittelschweren Hallux valgus bei Intermetatarsalwinkeln von 15-20° und Hallux valgus Winkel bis ca. 40-45° eingesetzt. Eine Instabilität im TMT-1 Gelenk muss ausgeschlossen sein.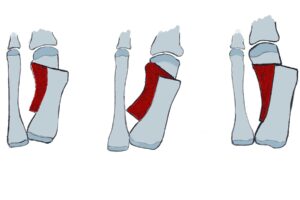
OP-Technik: Es handelt sich um eine z-förmige Längsdurchtrennung des Mittelfußknochens 1, bei der je nach Länge der Durchtrennung kleinere und größere Fehlstellungen korrigiert werden können. Die SCARF-Methode bietet 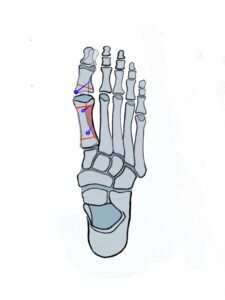 insbesondere die Korrektur in allen 3 Ebenen – man kann das Metatarsale 1 gut plantarwärts verschieben, den Metatarsale-Gelenkflächenwinkel korrigieren und je nach Länge der Osteotomie die Translation (Kleinzehenwärts) bis zu ¾ der Schaftbreite erreichen. Operativ erfolgt meist ein medialer Hautschnitt sowie nach Eröffnung der Knalle und Darstellung des Metatarsalekopfes und Schaftes, das Setzen von 2 Spickdrähten (Richtung Metatarsalkopf 4) um die Verschiebung mit leichter Plantarisierung zu erreichen. Nach Verschiebung um bis zu 2/3 Schaftbreite ggf. mit
insbesondere die Korrektur in allen 3 Ebenen – man kann das Metatarsale 1 gut plantarwärts verschieben, den Metatarsale-Gelenkflächenwinkel korrigieren und je nach Länge der Osteotomie die Translation (Kleinzehenwärts) bis zu ¾ der Schaftbreite erreichen. Operativ erfolgt meist ein medialer Hautschnitt sowie nach Eröffnung der Knalle und Darstellung des Metatarsalekopfes und Schaftes, das Setzen von 2 Spickdrähten (Richtung Metatarsalkopf 4) um die Verschiebung mit leichter Plantarisierung zu erreichen. Nach Verschiebung um bis zu 2/3 Schaftbreite ggf. mit 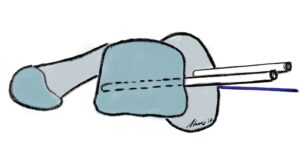 leichter Rotation (siehe Abb.). Die Rentantion erfolgt mittels Verbrügge-/Repositionszange. Diese Methode wird meist in einem lateralen Release durchgeführt. Fixiert wird die SCARF- Osteotomie durch 2 Barouckschrauben, so dass eine sichere Fixation entsteht, die im Fußteilentlastungsschuh meist sofort voll belastungsfähig ist. Die SCARF Osteotomie kann gut bei zusätzlichem Hallux valgus interphalangeus mit einer Akin Osteotomie kombiniert werden.
leichter Rotation (siehe Abb.). Die Rentantion erfolgt mittels Verbrügge-/Repositionszange. Diese Methode wird meist in einem lateralen Release durchgeführt. Fixiert wird die SCARF- Osteotomie durch 2 Barouckschrauben, so dass eine sichere Fixation entsteht, die im Fußteilentlastungsschuh meist sofort voll belastungsfähig ist. Die SCARF Osteotomie kann gut bei zusätzlichem Hallux valgus interphalangeus mit einer Akin Osteotomie kombiniert werden.
OP-Setup: Rückenlage, Ober-/Unterschenkelblutsperre als Option, Röntgenschutz für den Patienten
Instrumente: Fußgrundsieb mit chir. Pinzette, anatomischer Pinzette, 2 scharfe Haken (klein, „Zweizinker“), 2 kleine Langenbeck, 2 Hohmannhebel, Präparationsschere, kleines Raspatorium, Hammer, Meißel (0,5cm breit), Verbrüggezange, K-Drähte 1,0, 1,1 und 1,5mm, Seitenschneider, Bipolar-Pinzette, Verband mit Peha-Haftbinde
Säge mit Sägeblatt 1x2cm und 0,5 x 1cm, Minimal invasive Technik mit Fräse
Barock Schrauben 2,4-3,0mm, Bohrer 20mm/ 30mm Länge und zusätzlich kurzer Kopfbohrer
Basisosteomie
Indikation: Korrektur eines mittelschwerem Hallux valgus bei Intermetatarsalwinkeln von 14-20° sowie Hallux valgus Winkel von über 20 – 25 Grad indiziert also ähnlich der Scarf Osteotomie ohne Instabilität im TMT 1 Gelenk.
OP-Technik: Nach Hautschnitt und Schaftpräparation wird die basisnahe Korrekturosteotomie mit einem speziellen Rundsägeblatt oder unter Entnahme eine Knochenkeils mit lateraler Basis durchgeführt. Die Osteosynthese (Verschraubung des Knochens) erfolgt mittels kanülierter Schraube oder winkelstabiler Platte. Auch kann die Basisosteotomie als aufklappende Osteotomie, häufig in Kombination mit einer OP n. Reverdin-Green-Laird zur Korrektur des Metatarsale-Kopfwinkels (PASA) durchgeführt werden. Die Osteosynthese an der Basis erfolgt mittels Platte mit Spacer verschiedener Größen.
OP-Setup: Rückenlage, Ober-/Unterschenkelblutsperre als Option, Röntgenschutz für den Patienten
Instrumente: Fußgrundsieb mit chir. Pinzette, anatomischer Pinzette, 2 scharfe Haken (klein, „Zweizinker“), 2 kleine Langenbeck, 2 Hohmannhebel, Präparationsschere, kleines Raspatorium, Hammer, Meißel (0,5cm breit), Verbrüggezange, K-Drähte 1,0 und 1,5mm, Seitenschneider, Bipolar-Pinzette, Verband mit Peha-Haftbinde
Säge: Sägeblatt 1x2cm; Minimal invasive Technik mit Fräse
Barouck Schrauben bei Zusatzeingriff am Vorfuß 2,4-4,0mm
Fixation mittels Barock -Schraube, mediale Platte ggf. „aufklappender“ Platte
Lapidus-Korrektur-Arthrodese
Indikation: Die Lapidusarthrodese wird bei schwerem Hallux valgus mit Intermetatarsalwinkeln >20° und Hallux valgus Winkel meist >40° und/oder instabilem Tarsometatarsal -1 -Gelenk (TMT) und dadurch ausgelöstem Absinken des medialen Längsgewölbes durchgeführt.
OP-Technik: Nach mediodorsalem oder medialen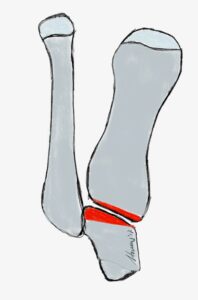 Hautschnitt erfolgt Darstellung des Großzehengrundgelenkes und sparsame Abtragung der Pseudoexostose. Danach Präparation des TMT Gelenkes unter Schonung des Ansatzes des M. tibialis anterior. Dann wird das TMT-1-Gelenk entknorpelt oder im os cuneiforme 1 eine nach lateral (außen) offene Keilosteotomie (Knochendurchtrennung in Korrekturstellung) zur Korrektur des Intermetatarsalwinkels durchgeführt. Nach mehrfachem Penetrieren des Knochens erfolgt die temporäre Fixation mittels K-Drähten. Nach Röntgen-Bildwandlerkontrolle erfolgt die Osteosynthese mit winkelstabiler medialer, dorsomedialer oder plantarer Platte und meist zusätzlicher
Hautschnitt erfolgt Darstellung des Großzehengrundgelenkes und sparsame Abtragung der Pseudoexostose. Danach Präparation des TMT Gelenkes unter Schonung des Ansatzes des M. tibialis anterior. Dann wird das TMT-1-Gelenk entknorpelt oder im os cuneiforme 1 eine nach lateral (außen) offene Keilosteotomie (Knochendurchtrennung in Korrekturstellung) zur Korrektur des Intermetatarsalwinkels durchgeführt. Nach mehrfachem Penetrieren des Knochens erfolgt die temporäre Fixation mittels K-Drähten. Nach Röntgen-Bildwandlerkontrolle erfolgt die Osteosynthese mit winkelstabiler medialer, dorsomedialer oder plantarer Platte und meist zusätzlicher 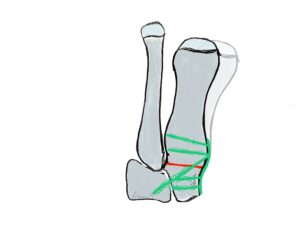 Zugschraube durchgeführt. Der Abrollvorgang wird durch eine TMT-Versteifung nicht beeinträchtigt. Man sieht augenblicklich eine Tendenz unter Fußchirurgen, den ausgeprägten Hallux valgus mit Intermetatarsalwinkeln >20° mittels dieser Technik zu versorgen.
Zugschraube durchgeführt. Der Abrollvorgang wird durch eine TMT-Versteifung nicht beeinträchtigt. Man sieht augenblicklich eine Tendenz unter Fußchirurgen, den ausgeprägten Hallux valgus mit Intermetatarsalwinkeln >20° mittels dieser Technik zu versorgen.
Bei der Lapidusarthrodese kann eine Korrektur des Gelenkwinkels bei pathologischem PASA Winkel am Großzehengrundgelenkkopf notwendig werden, ebenso wie eine Akin Osteotomie. Wichtig ist es, eine komplette achsgerechte Korrektur zu erreichen.
OP-Setup: Rückenlage, Ober-/Unterschenkelblutsperre als Option, Röntgenschutz für den Patienten
Instrumente: Fußgrundsieb mit chir. Pinzette, anatomischer Pinzette, 2 scharfe Haken (klein, „Zweizinker“), 2 kleine Langenbeck, 2 Hohmannhebel, Präparationsschere, kleines Raspatorium, Hammer, Meißel (0,5cm breit), zusätzlich Rongeur (zur Entfernung des Knochens planrar im Osteotomiespalt), K-Drähte 1,0 und 1,4, 1,6 (und 1,8mm zur temporären Fixation der Osteotomie), Seitenschneider, Bipolar-Pinzette, Verband mit Peha-Haftbinde
Fixation mit mediale, dorsomelsialer oder plantarer Platte oder gekreuzten Schrauben
Säge mit Sägeblatt 1x2cm und 1,5 x 3cm
Barouck Schrauben bei Zusatzeingriffen distal wie Reverdin-Green-Laird oder Akin Osteotomie, Bohrer 20mm Länge und zusätzlich kurzer Kopfbohrer bei zusätzlichem distalem Eingriff
Resektionsarthroplastik
Indikation: Die Indikation zur Resektionsarthroplastik n. Keller-Brandes sehen wir nur noch in seltenen Fällen z.B. bei ausgeprägten Arthrosen im Großzehengrundgelenk bei Patienten > 75-80 Jahren.
OP-Technik: Es wird eine ca. 1/3 Resektion (Original n. Brandes 2/3 Resektion des Basisgliedes) mittels Säge durchgeführt.
OP-Setup: Rückenlage, Ober-/Unterschenkelblutsperre als Option,
Instrumente: Fußgrundsieb mit chir. Pinzette, anatomische Pinzette, 2 scharfe Haken (kleiner „Zweizinker“), 2 kleine Langenbeck, 2 Hohmannhebel, Präparationsschere (temporäre Fixation der Osteotomie), kleines Rasperatorium, Hammer, Meißel (0,5cm breit), Verbrüggezange, zusätzlich Rongeur (zur Entfernung des Knochens plantar im Osteotomiespalt), K-Drähte 1,4 und 1,6 (zur ggf. temporären Drahtfixation), Seitenschneider; Bipolar-Pinzette, Verband mit Peha-Haftbinde – Optional: Einbringen eines Implantates wie Reg-Joint
Säge: mit Sägeblatt 1x2cm
Hallux rigidus
Definition: Unter einem Hallux rigidus versteht man die Arthrose im Großzehengrundgelenk, meist mit schmerzhafter Einsteifung des Großzehengrundgelenkes.
Beim Hallux limitus, d.h. bei einem mäßigen Arthrosegrad mit schmerzhafter Einschränkung der Großzehenbeweglichkeit, wird man eine Cheilektomie durchführen.
Operative Therapie
Cheilektomie
Indikation: Eine Cheilektomie ist meist erfolgreich bei geringer Arthrose und noch ordentlicher Restbeweglichkeit des Großzehengrundgelenkes, gerade wenn auch die Knochenanbauten am Schuh drücken.
OP Technik: Nach meist mediodorsalem Hautschnitt und Eröffnung des Großzehengrundgelenkes werden die Exostosen (Knochenanbauten) insbesondere dorsal am Großzehengrundgelenk entfernt. Des weiteren Lösen von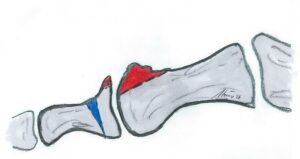 Verwachsungen des Großzehengrundgelenkes
Verwachsungen des Großzehengrundgelenkes
und des Sesambeinkomplexes. Dies führt zu einer Verbesserung der Dorsalextension und zum Wiedererlangen eines guten und schmerzfreien Abrollens.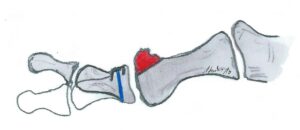
OP-Setup: Rückenlage, Ober-/Unterschenkelblutsperre als Option, Röntgenschutz für den Patienten
Instrumente: Fußgrundsieb mit chir. Pinzette, anatomischer Pinzette, 2 scharfe Haken (kleiner „Zweizinker“), 2 kleine Langenbeck, 2 Hohmannhebel, Präparationsschere, kleines Raspatorium, Hammer, Meißel (0,5cm breit), K-Drähte 1,0 und 1,1mm, Seitenschneider, Bipolar-Pinzette, Verband mit Peha-Haftbinde.
Barock Schrauben 2,4-3,0mm
Youngswick OP
Indikation: Hallus limitus und rigidus Grad 1-2, insbesondere bei Plusvariante des ersten Strahles
OP-Technik: Das Prinzip dieser Operation ist die Durchführung einer V-förmig angelegten Osteotomie im Metatarsalkopf mit zusätzlicher dorsaler Keilentnahme zur Verkürzung und Plantarisierung des beim Hallux rigidus meist in Extensionsfehlstellung stehenden ersten Strahles. Eine Kombination mit Verschiebung nach lateral (zum äußeren Fußrand hin) wie bei der Chevron Osteotomie beschrieben ist möglich. Die Fixation erfolgt meist mit Schrauben.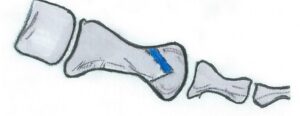
OP-Setup: Rückenlage, Ober-/Unterschenkelblutsperre als Option, Röntgenschutz für den Patienten
Instrumente: Fußgrundsieb mit chir. Pinzette, anatomischer Pinzette, 2 scharfe Haken (klein, „Zweizinker“), 2 kleine Langenbeck, 2 Hohmannhebel, Präparationsschere, kleines Raspatorium, Hammer, Meißel (0,5cm breit), K-Drähte 1,0 und 1,1mm, Seitenschneider, Bipolar-Pinzette, Verband mit Peha-Haftbinde
Säge: mit Sägeblatt 1x2cm
Barock Schrauben 2,4- 3,0mm, Bohrer 20mm Länge und zusätzlich kurzer Kopfbohrer
Moberg (Kessel-Bonney) – OP
Indikation: Hallux Limits / Hallux rigidus Grad 1-2 in Kombination mit einer Cheilektomie 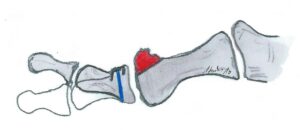
OP-Technik: Nach Durchführung der Cheilektomie erfolgt die Osteotomie des Basisgliedes mit einem nach dorsal offenen Keil, um die Großzehe in Extension zu stellen. Die Fixation dieser Osteotomie, die nach dem Zuggurtungsprinzip durchgeführt wird, erfolgt meist mittels Spickdraht, Schraube oder spezieller Klammern. Bei zusätzlichem Hallux valgus interphalangeus kann durch einen zusätzlich lateral offenen Keil diese Fehlstellung mitkorrigiert werden.
OP-Setup: Rückenlage, Ober-/Unterschenkelblutsperre als Option, Röntgenschutz für den Patienten
Instrumente: Fußgrundsieb mit chir. Pinzette, anatomischer Pinzette, 2 scharfe Haken (klein, „Zweizinker“), 2 kleine Langenbeck, 2 Hohmannhebel, Präparationsschere, kleines Rasperatorium, Hammer, Meißel (0,5cm breit), K-Drähte 1,0 und 1,1mm, Seitenschneider, Bipolar-Pinzette, Verband mit Peha-Haftbinde
Säge: Sägeblatt 1x2cm, Barock Schrauben oder Klammern 2,4- 3,0mm
Bohrer 20mm und 30mm Länge und zusätzlich kurzer Kopfbohrer
Arthrodese Großzehengrundgelenk
Definition: Versteifung des Großzehengrundgelenkes in Funktionsstellung (in 10 Grad Dorsalflexion und 10 Grad Valgus)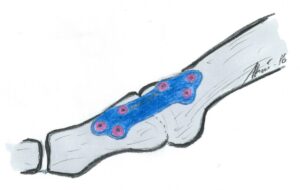
Indikation: bei jüngeren Patienten mit ausgeprägter Arthrose des Großzehengrundgelenkes Grad 3+4 und deutlicher Bewegungseinschränkung.
OP-Technik: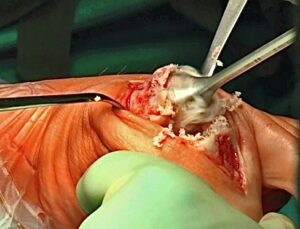
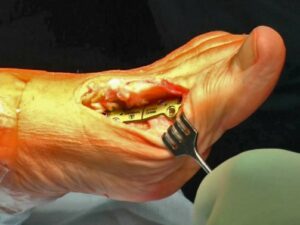 Mediodorsaler Hautschnitt, Eröffnung der Kapsel von Mitte des Basisgliedes bis 2-3cm profimal des Großzehengrundgelenkes, Darstellung des Gelenkes und Einbringen eines zentralen Führungsdrahtes achsgerecht ins Metatarsale 1. Einbringen der Cuff and Cone Fräsen und Entkoppeln des Großzehengrundgelenkkopfes sowie selbiges Vorgehen am Basisglied. Die Fixation mit MTP-Platte oder Schrauben in ca. 10° Extenions- und Valgusstellung ohne die Zehe D2 zu tangieren.
Mediodorsaler Hautschnitt, Eröffnung der Kapsel von Mitte des Basisgliedes bis 2-3cm profimal des Großzehengrundgelenkes, Darstellung des Gelenkes und Einbringen eines zentralen Führungsdrahtes achsgerecht ins Metatarsale 1. Einbringen der Cuff and Cone Fräsen und Entkoppeln des Großzehengrundgelenkkopfes sowie selbiges Vorgehen am Basisglied. Die Fixation mit MTP-Platte oder Schrauben in ca. 10° Extenions- und Valgusstellung ohne die Zehe D2 zu tangieren.
Die Versteifung, so „schrecklich“ sich dieses Wort anhört, ist augenblicklich der Goldstandard bei ausgeprägter Arthrose des Großzehengrundgelenkes mit sehr gutem funktionellem Ergebnis. Bis auf Sprungsportarten kann man auch nahezu alle Sportarten nach dieser Operation durchführen.
Weitere Techniken: Es gibt neuere Entwicklungen wie Cartiva (SCI SYNTHETIC CARTILAGE IMPLANT) eine sog. Bioprothese als „Intarsie“ am Großzehengrundgelenkkopf oder Reg-Joint (PLDLA Polymerkissen) als Einlage in das Großzehengrundgelenk nach sparsamer Resektion (3-4mm) des Großzehengrundgelenkkopfes. Beide Verfahren zeigen sehr hoffnungsvolle mittelfristige Ergebnisse.
Eine Großzehengrundgelenksprothese (Hemi- oder Vollprothese) kann implantiert werden, wobei über die Langzeitergebnisse Uneinigkeit besteht.
OP-Setup: Rückenlage, Ober-/Unterschenkelblutsperre als Option,
Instrumente: Fußgrundsieb mit chir. Pinzette, anatomischer Pinzette, 2 scharfe Haken (kleiner „Zweizinker“), 2 kleine Langenbeck, 2 Hohmannhebel, Präparationsschere, kleines Raspatorium, Hammer, Meißel (0,5cm breit), Verbrüggezange, K-Drähte 1,0, 1,2mm und 1,4mm, Seitenschneider, Bipolar-Pinzette, Verband mit Peha-Haftbinde
Säge mit Sägeblatt 1x2cm) Wichtig Cuff and Cone Fräse
Plattensieb MTP- Plattesten z.b. 2,8-3,5mm Schrauben zur Fixation; ggf. Barouck Schrauben oder Klammern mit Bohrer 20mm und 30mm Länge und zusätzlich kurzer Kopfbohrer
Implantat Cartiva: Fa. wright medical
Reg-Joint: Fa. Argomedical
Metatarsalgieformer Symptomenkomplex
Definition: Der metatarsalgieforme Symptomenkomplex (Vorfußschmerz) ist als Folge von Vorfußdeformitäten häufig anzutreffen. Durch die erhöhten Druck- und Scherkräfte beim Abrollvorgang kommt es häufig zum „Durchtreten“ der Metatarsaleköpfchen und zu einer Ausdünnung sowie Elastizitätsminderung des fibrösen Sehnenpolsters unter den Mittelfußköpfchen; betroffen hiervon sind überwiegend ältere Menschen und Träger der relativen metatarsalen Überlänge der Metatarsale 2-4, sowie Menschen mit einem Hohlfuß durch das steilgestellte Metatarsale 1. Zu erwähnen sind noch die sog. Transfermetatarsalgien bei Hallux valgus und Hallux rigidus sowie die durch Kleinzehendeformitäten verursachten Metatarsalgien.
Indikation: Bei therapieresistenten Metatarsalgien ist die modifizierte Weil-Osteotomie eine gute Option, bei der durch Verkürzung und Dorsalisierung der Mittelfußköpfchen eine gute Belastungsreduktion und damit Schmerzreduktion zu erreichen ist.
OP Technik: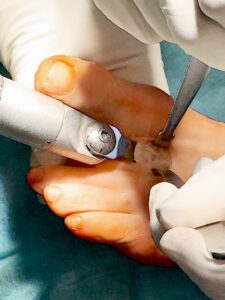
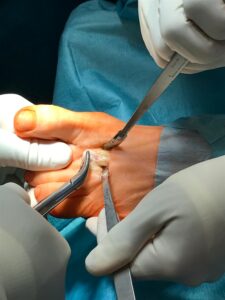 Schräger
Schräger 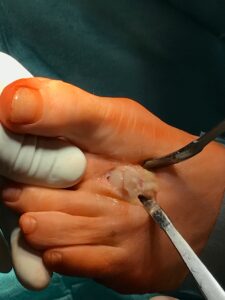 Sägeschnitt ggf. mit doppeltem Sägeblatt parallel zur Planta pedis. Fixierung mit sog. Snap off oder Spin off Schreiben meist der Länge 10-12. Nach gebogenem Hautschnitt über dem Metatarsalkopf erfolgt die Präparation des Kopfes mit Abtrennung des Bandapparates. Danach erfolgt ein Sägeschnitt meist mit doppelt eingespanntem Sägeblatt relativ parallel zur Plante pedis, sowie nach Mobilisation mit dem Osteotom. Danach erfolgt ein verschieben des Metatarsalekopfs 3-5mm plantarwärts und die Fixation mit einer z.B. Snape off Schraube.
Sägeschnitt ggf. mit doppeltem Sägeblatt parallel zur Planta pedis. Fixierung mit sog. Snap off oder Spin off Schreiben meist der Länge 10-12. Nach gebogenem Hautschnitt über dem Metatarsalkopf erfolgt die Präparation des Kopfes mit Abtrennung des Bandapparates. Danach erfolgt ein Sägeschnitt meist mit doppelt eingespanntem Sägeblatt relativ parallel zur Plante pedis, sowie nach Mobilisation mit dem Osteotom. Danach erfolgt ein verschieben des Metatarsalekopfs 3-5mm plantarwärts und die Fixation mit einer z.B. Snape off Schraube.
Als minimal invasives Verfahren kann man eine sog. DMMO (distale minimal invasiv Metatarsale Osteotomie) durchführen. Dies wird dann über eine Stichinzision und schräges Durchtrennen mittels Fräse direkt hinter dem Metatarsalkopf durchgeführt.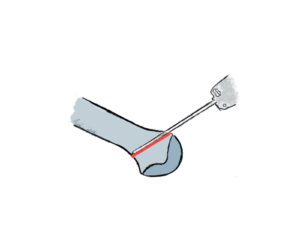
Meist sind die Beschwerden nach einer Weil-OP deutlich gebessert, aber es bleibt oft eine gewisse Steifheit im Grundgelenk der operierten Zehe. Über die häufige Komplikation eines „Floating Toe“ sind die Patienten aufzuklären.
OP-Setup: Rückenlage, Ober-/Unterschenkelblutsperre als Option, Röntgenschutz für den Patienten
Instrumente: Fußgrundsieb mit chir. Pinzette, anatomischer Pinzette, 2 scharfe Haken (kleiner „Zweizinker“), 2 kleine Langenbeck, 2 Hohmannhebel, Präparationsschere, kleines Rasperatorium, Luer/Liston Zange, Hammer, Meißel (0,5cm breit), K-Drähte 1,0,1, oder 1,2 zum schrägen Fixieren oder Penetrieren der Corticalis vor Einbringen der Shop off Schraube, Seitenschneider; Bipolar-Pinzette, Verband mit Peha-Haftbinde
Säge: Sägeblatt 1x2cm und 0,5 x 1cm, bei minimal investiver Technik Fräse
Snap off/ Click off /Spin off Schraube
Morton´sche Neuralgie
Definition: Ursache der Morton´sche Neuralgie ist ein Neurom (Nervenknoten) zwischen den Mittelfußknochen verlaufenden Nerven mit Impingement.
Indikation: Operative Maßnahmen sind hier nach intensiver konservativer und orthopädieschuhtechnischer Therapie und ggf. Lokalanästhesietest indiziert.
OP-Technik: Operationstechnisch wird über einen kleinen interdigital liegenden Hautschnitt das Lig transversum reseziert und ggf. der Nervenknoten entfernt. Die OP ist ein reiner Weichteileingriff.
OP-Setup: Rückenlage, Ober-/Unterschenkelblutsperre als Option,
Instrumente: Fußgrundsieb mit chir. Pinzette, anatomischer Pinzette, 2 scharfe Haken (klein „Zweizinker“), 2 kleine Langenbeck, 2 Hohmannhebel, Präparationsschere, kleines Raspatorium
Kleinzehendeformitäten
Definition: Unter Kleinzehendeformitäten versteht man Hammer-, Krallen- und Malletzehen. Häufigste Ursache  dieser Deformitäten sind ebenfalls unsachgerechtes Schuhwerk und Hallux valgus Fehlstellungen. Oft besteht eine Minusvariante des ersten Mittelfußknochens. Ursache ist auch das Muskelungleichgewicht der Fußmuskulatur oder eine vermehrte Anspannung der extrinsischen Fußmuskulatur bei Rückfußdeformitäten wie dem Knick-Senk/Plattfuß.
dieser Deformitäten sind ebenfalls unsachgerechtes Schuhwerk und Hallux valgus Fehlstellungen. Oft besteht eine Minusvariante des ersten Mittelfußknochens. Ursache ist auch das Muskelungleichgewicht der Fußmuskulatur oder eine vermehrte Anspannung der extrinsischen Fußmuskulatur bei Rückfußdeformitäten wie dem Knick-Senk/Plattfuß.
Indikation: Schmerzen im Bereich der Zehenbeere, des Mittelgelenkes z.B. durch Schuhdruck oder Grundgelenkes bzw. durch die Fehlstellung verursachtes metatarsalgieformes Schmerzsyndrom.
OP-Technik: Operativ wird ein sog. sequentielles Verfahren durchgeführt. Es wird geprüft, ob eine flexible oder fixierte Fehlstellung vorliegt. Bei flexiblen Fehlstellungen kann zunächst versucht werden über eine Sehnenverlängerung der Streck- und Beugesehnen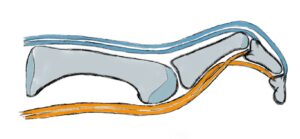
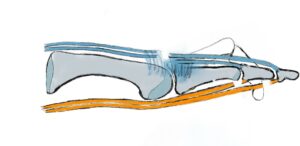 das Muskelgleichgewicht wieder herzustellen, um die Fehlstellung in eine korrekte Stellung und Funktion zu überführen. Je nach Fehlstellung wird die kurze oder langen Streck-/Beugesehne mit einer Nadel durchtrennt. Bei fixierten Fehlstellungen und (Sub)-Luxationen („Herausspringen eines Gelenkes“) hilft meist nur eine knöcherne Korrektur z.B. durch eine Condylektomie oder Arthrodese des Grund- oder Endgelenkes. Bei fixierter Hammerzehenfehlstellung erfolgt neben der Ausschneidung des Clavus eine Condylektomie oder Arthrodese des Mittelgelenkes (ggf. mit PIP Implantat). Ist die Deformität in dieser Art und Weise nicht vollständig korrigierbar, so kann im Sinne des „sequentiellen Vorgehens“ das Lösen von Verwachsungen des Grundgelenkes sowie ggf. eine Zügelung mittels Beugesehnentransfer (Flexorum digitus longum) durchgeführt werden. Bei luxiertem Kleinzehengrundgelenk kommt zusätzlich, ein das Mittelfußköpfchen verkürzendes Verfahren, wie die oben beschriebene Weil-Osteotomie zum Einsatz.
das Muskelgleichgewicht wieder herzustellen, um die Fehlstellung in eine korrekte Stellung und Funktion zu überführen. Je nach Fehlstellung wird die kurze oder langen Streck-/Beugesehne mit einer Nadel durchtrennt. Bei fixierten Fehlstellungen und (Sub)-Luxationen („Herausspringen eines Gelenkes“) hilft meist nur eine knöcherne Korrektur z.B. durch eine Condylektomie oder Arthrodese des Grund- oder Endgelenkes. Bei fixierter Hammerzehenfehlstellung erfolgt neben der Ausschneidung des Clavus eine Condylektomie oder Arthrodese des Mittelgelenkes (ggf. mit PIP Implantat). Ist die Deformität in dieser Art und Weise nicht vollständig korrigierbar, so kann im Sinne des „sequentiellen Vorgehens“ das Lösen von Verwachsungen des Grundgelenkes sowie ggf. eine Zügelung mittels Beugesehnentransfer (Flexorum digitus longum) durchgeführt werden. Bei luxiertem Kleinzehengrundgelenk kommt zusätzlich, ein das Mittelfußköpfchen verkürzendes Verfahren, wie die oben beschriebene Weil-Osteotomie zum Einsatz.
In der minimal investiven Technik wird nicht das Gelenk adressiert, sondern die Fehlstellung knöchern durch eine Osteotomie mittels Fräse und danach durch eine orthograde Einstellung der Zehe korrigiert.
OP-Setup: Rückenlage mit überhängenden Füßen, Oberblutsperre, Röntgenschutz für den Patienten
Instrumente: Fußgrundsieb mit chir. Pinzette, anatomische Pinzette, 2 scharfe Haken (klein, „Zweizinker“), 2 kleine Langenbeck, 2 Hohmannhebel, Präparationsschere, kleines Raspatorium, Hammer, Meißel (0,5cm breit), K-Drähte 1,0 oder 1,1 Seitenschneider, Bipolar-Pinzette, breite Steri-Strips, Verband mit Peha-Haftbinde
Säge mit Sägeblatt 1x 0,5cm oder 1x2cm, bei minimal investiver Technik Nadel und ggf. Fräse; bei Arthrose ggf. zusätzlich Implantatsieb
Operationen am Rückfuß
Knick-Plattfuß
Definition: Komponenten des Knick-Plattfußes sind die Valgusstellung (X-Stellung) der Ferse (Deformität in  der Frontalebene) mit Abflachung des Längsgewölbes (der Talus wandert nach medial-plantar; Deformität in der Sagitalebene) und die Vorfußabduktion (Deformität in der Horizontalebene). Unter Belastung knickt die Ferse in die Valgusfehlstellung, die Längswölbung ist abgeflacht und der Vorfuß steht in Abduktion. Die Trittspur zeigt eine deutliche Verbreiterung der Längswölbung über die Hälfte der Fußbreite auf der Höhe ihres Scheitels.
der Frontalebene) mit Abflachung des Längsgewölbes (der Talus wandert nach medial-plantar; Deformität in der Sagitalebene) und die Vorfußabduktion (Deformität in der Horizontalebene). Unter Belastung knickt die Ferse in die Valgusfehlstellung, die Längswölbung ist abgeflacht und der Vorfuß steht in Abduktion. Die Trittspur zeigt eine deutliche Verbreiterung der Längswölbung über die Hälfte der Fußbreite auf der Höhe ihres Scheitels.
Er kommt sowohl beim Kind als auch beim Erwachsenen vor und kann nach H.U. Debrunner in den muskelkräftigen, suffizienten und den muskelschlaffen, insuffizienten Knick-Platt-Fuß unterteilt werden.
Ursache ist sehr häufig eine Insuffizienz (Schwäche) der Tibialis posterior Sehne. Diese kann durch Mikrotraumen und Überlastung aufgrund der knöchernen Fehlform kommen oder auch z.B. bei Stoffwechselerkrankungen wie der rheumatoiden Arthritis. Die Tibialis posterior Sehne ist sehr wichtig, da sie der dynamische Stabilisator der medialen (inneren) Fußsäule ist. Johnson und Strom (1989) haben eine Einteilung vorgenommen, die von Meyerson noch ergänzt wurde.
Wichtig ist die Unterteilung in Grad 2a (Insuffizienz) und 2b (Split tear) sowie Grad 3 (Ruptur der Sehne).
Konservative Therapie
Physiotherapie zur Aktivierung der Muskulatur sofern möglich, manuelle Therapie zur Mobilisierung der Fuß-(wurzel)-Gelenke, physikalische Therapie und Einlagenversorgung mit stützend-bettender Weichschaumeinlage.
Beim leicht ausgeprägtem flexiblem Knick-Senkfuß mit Absenkung der medialen Längswölbung bei meist orthograder Rückfußstellung sind stützende Einlagen die Therapie der Wahl. Klinisch ist der Einbeinstand möglich mit Aufrichtung der Längswölbung. Der TMT-Winkel im Röntgenbild wird mit 0-20° angegeben.
Beim Knick-Senkfuß mit deutlicher Absenkung der medialen Längswölbung, Valgusfehlstellung des Fersenbeines sowie supinatorische Aufbiegung des Vorfußes besteht meist eine Tibialis posterior Sehnendysfunktion Grad 2a,b (n.Johnson und Strom). Der Einbeinstand gelingt nur mit Mühe (Stadium 2a) oder nicht mehr (Stadium 2b). Oft findet sich eine sekundäre Fehlstellung mit Abduktion des Mittel-/Vorfußes und ein metatarsalgieformes Schmerzsyndrom – der Fuß ist meist in diesem Stadium noch flexibel. Der röntgenologische TMT- Winkel liegt zwischen 21-40 Grad.
Bettende Einlagen mit Stützelementen sowie eine den Fuß stabilisierende Physiotherapie wie z.B. Spiraldynamik zur Kräftigung der langen und kurzen Fußmuskulatur und Förderung der Propriozeption sind zunächst als konservative Therapie angezeigt. Beim ausgeprägten Knick-Plattfuß arbeitet man mit Weichschäumen verschiedener Härtegrade und Supinationskeilen zur Ansetzung der medialen Längswölbung.
Je nach Ausprägung der Deformität können Einlagen in Sonderbauweise nach 3 D Abdruck in Schalenform mit Kunststoffverstärkung und Bettung meist in verschiedenen Shorehärten indiziert sein.
Bei frustrierter konservativer Therapie ist hier jedoch die Indikation zur OP gegeben, da dann eine (Teil-) Ruptur der Tibilalis posterior Sehne vorliegen kann.
Operative Therapie beim Flexiblen Knick- Plattfuß
Einteilung des flexiblen Knick-Plattfußes
Indikation: Beim noch flexiblen Knick-Plattfuß handelt es sich um eine flexible 3-D Fehlstellung in der Frontalebene (Valgus des Fersenbeines), Sagitalebene (supinatorische Aufbiegung des ersten Strahles) und Horizontalebene (Abduktion des Vorfußes). Deshalb muss eine mehrdimensionale Korrektur der Fehlstellungen erfolgen. Hierzu wird bei zu starker Valgusstellung das Fersenbein durchtrennt und nach medial verschoben. Hierzu wird lateral das Fersenteil unter Schonung des Suralisnerven dargestellt, osteotomiert und 6-12mm nach medial in die orthograde Position verschoben. Die Fixation erfolgt mit MDCO Platte oder 2 4,5mm kanülierten Schrauben.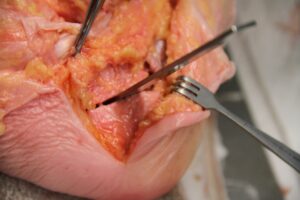
Ist die Tibialis posterior Sehne defekt, wird über einen medialen Hautschnitt im Verlauf der tibialis postrior Sehne meist vom Malleolus mediales beginnend die Sehne aufgesucht und die Sehnenscheide gespalten. Danach wird eine, bei der meist vorkommenden Synovitis, Synovektomie der Sehnenscheide durchgeführt. Ist die Tibialis posterior Sehne longiert oder besteht eine Längsruptur so wird eine Naht z.B. mit PDS 0 durchgeführt werden. Bei starker Degeneration oder kompletter Ruptur kann ein Transfer der langen gemeinsamen Zehenbeugersehne (FDL-Transfer) notwendig werden. Hierbei wird zunächst die Flexor digiotorum longus Sehne aufgesucht und bis in die Planta pedis vor dem Henry´schen Knoten präpariert und dort abgesetzt. Es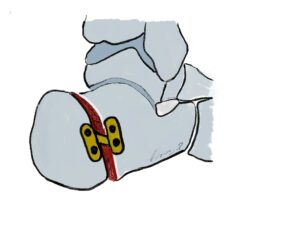 erfolgt die Fixierung mittels Biotendodeseschraube oder Anker (z.B. Fastak Anker 2,8mm) im os naviculare. Des Weiteren erfolgt eine End zu End Naht auf den Stumpf der Tibialis posterior Sehne, da diese meist etwas distal des Malleolus medialis rupturiert. Weiterhin kann eine Arthrorise mit einem Spacer im Sinus tarsi (z.B. Pro Stop) alternativ zur Verlängerung der äußeren Fußsäule mittels sog. Evans OP indiziert sein. Bei noch bestehender supinatorischer Aufbiegung des Vorfußes kann ggf. eine Cotton Osteotomie (aufklappende Osteotomie des os cuneiforme 1 oder bei Instabilität im Tarsometatarsale-1-Gelenk)
erfolgt die Fixierung mittels Biotendodeseschraube oder Anker (z.B. Fastak Anker 2,8mm) im os naviculare. Des Weiteren erfolgt eine End zu End Naht auf den Stumpf der Tibialis posterior Sehne, da diese meist etwas distal des Malleolus medialis rupturiert. Weiterhin kann eine Arthrorise mit einem Spacer im Sinus tarsi (z.B. Pro Stop) alternativ zur Verlängerung der äußeren Fußsäule mittels sog. Evans OP indiziert sein. Bei noch bestehender supinatorischer Aufbiegung des Vorfußes kann ggf. eine Cotton Osteotomie (aufklappende Osteotomie des os cuneiforme 1 oder bei Instabilität im Tarsometatarsale-1-Gelenk) 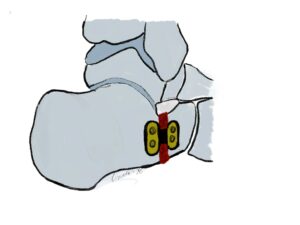 eine korrigierende Lapidus Arthrodese notwendig werden. Besteht nach der Rückfußkorrektur noch eine Spitzfußstellung durch Verkürzung des Gastrocnemius-Soleuskomplexes, so muss eine Verlängerung z.B. mittels Gastrocnemius-Release mit z.B. Durchtrennung des Sehnenspiegels des medialen Gastrocnemius eine Handbreit unterhalb des Kniegelenkspaltes oder mittels modifizierter Strayer-OP oberhalb des distalen Gastrocnemiusendes mit Durchtrennung des Sehnenspiegels durchgeführt werden.
eine korrigierende Lapidus Arthrodese notwendig werden. Besteht nach der Rückfußkorrektur noch eine Spitzfußstellung durch Verkürzung des Gastrocnemius-Soleuskomplexes, so muss eine Verlängerung z.B. mittels Gastrocnemius-Release mit z.B. Durchtrennung des Sehnenspiegels des medialen Gastrocnemius eine Handbreit unterhalb des Kniegelenkspaltes oder mittels modifizierter Strayer-OP oberhalb des distalen Gastrocnemiusendes mit Durchtrennung des Sehnenspiegels durchgeführt werden.
OP-Setup: Rückenlage mit Keilkissen unter Hüfte, selbige Seite Oberschenkelblutsperre, Röntgenschutz für den Patienten
Instrumente: Fußgrundsieb Rückfuß mit 2 großen scharfen Haken, 2 große Langenbeck, 2 Hohmannhebel groß, 1 Hohmann klein, Raspatorium, Präparationsschere, Hammer, Lexer-Meißel (unterschiedl. Größen), Seitenschneider, K-Drähte 1,5mm,
1,8mm, 2mm, 2,5mm usw., Monopolar Pinzette; Meisselsieb, Kürette, scharfer Löffel, Hintermann Arthrodesenspreizer, Knochenspreizer,
Säge: „Colibri“ oder „große“ Maschine Sägeblatt 1x2cm und breites Sägeblatt oder bei MIS minimal invasiv Fräse
Fixationssysteme: Plattensystem mit MDCO Platten, ggf. Arthrorise Sieb; Hintermann Arthrodesenspreizer; ggf. 4,5mm und 7,0mm kannelierte Schrauben, Vorfußsieb mit Platten zur gf. aufklappenden Cotton Osteotomie und Barouckschrauben sowie ggf. Klammern
Wichtig: wg. Gastrocnemius-Release genügend hohe Anästhesie notwendig
Kontrakter Knick-Plattfuß
Definition: Beim kontrakten Plattfuß ist es nicht möglich, die Fehlstellung von Hand und ohne Kraftaufwendung zu korrigieren. Es besteht ein deutlicher Fersenbeinvalgus, oft Impingement lateral im Bereich des Sinus tarsi sowie Abduktion des Vorfußes und supinatorische Aufbiegung des ersten Strahles.
Indikation: Meist ist die Tibialis posterior Sehne gerissen und es besteht zudem eine schwere knöcherne Fehlstellung des Chopart- und unteren Sprunggelenkes und/oder eine deutliche Arthrose im unteren Sprunggelenk, Talo-Naviculargelenk sowie Cuneiforme-Cuboigelenk. Die Beweglichkeit der Gelenke im Rückfuß sind deutlich eingeschränkt. Die Lotlinie der Tibia trifft den Boden nicht in der Mitte der Sohle, sondern am inneren Fußrand oder gar noch weiter medial.
Klinisches Bild und Konservative Therapie
Es besteht ein Knick-Senkfuß mit deutlicher Absenkung der medialen Längswölbung ggf. in Wiegestellung und deutlicher Valgusfehlstellung des Fersenbeines mit Schmerzangabe medial und lateral sowie supinatorische Aufbiegung des Vorfußes; Tibialis Sehnendysfunktion Grad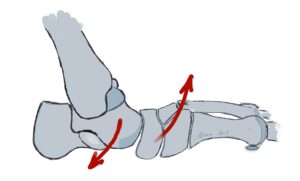 3a,b – 4 (n.Johnson und Strom/ Grad 4 n. Meyerson). Der Einbeinstand ist nicht möglich. Es besteht eine sekundäre Fehlstellung mit Abduktion des Mittel-/Vorfußes und metatarsalgieformen Schmerzsyndrom sowie eine supinatorische Aufbiegung des Vorfußes, oftmals vergesellschaftet ist ein Hallux valgus und Kleinzehendeformitäten. Die Unterteilung erfolgt in Schwere nach Johnson und Strom Grad 3a,b und sehr schwer Grad 4 (zusätzliche Erweiterung der Johnson und Strom Einteilung durch Meyerson in Grad 4). Der röntgenlogische TMT Winkel bei schwerer Ausprägung beträgt 41-60 Grad, bei sehr schwerer kontrakter Ausbildung > 61 Grad – daher ist beim schweren Knick-Plattfuß, wenn überhaupt konservativ therapierbar, eine rein bettende Einlagenversorgung in Sonderanfertigung notwendig – meist besteht jedoch die Indikation einer orthopädischen Schuhversorgung als Stiefel mit Verstärkungselementen (mediale Stützkappe oder Arthrodesenkappe, mindestens 20cm hoch).
3a,b – 4 (n.Johnson und Strom/ Grad 4 n. Meyerson). Der Einbeinstand ist nicht möglich. Es besteht eine sekundäre Fehlstellung mit Abduktion des Mittel-/Vorfußes und metatarsalgieformen Schmerzsyndrom sowie eine supinatorische Aufbiegung des Vorfußes, oftmals vergesellschaftet ist ein Hallux valgus und Kleinzehendeformitäten. Die Unterteilung erfolgt in Schwere nach Johnson und Strom Grad 3a,b und sehr schwer Grad 4 (zusätzliche Erweiterung der Johnson und Strom Einteilung durch Meyerson in Grad 4). Der röntgenlogische TMT Winkel bei schwerer Ausprägung beträgt 41-60 Grad, bei sehr schwerer kontrakter Ausbildung > 61 Grad – daher ist beim schweren Knick-Plattfuß, wenn überhaupt konservativ therapierbar, eine rein bettende Einlagenversorgung in Sonderanfertigung notwendig – meist besteht jedoch die Indikation einer orthopädischen Schuhversorgung als Stiefel mit Verstärkungselementen (mediale Stützkappe oder Arthrodesenkappe, mindestens 20cm hoch).
Oft kann bei Persitenz der Beschwerden oder Verschlechterungstendenz eine operative Therapie notwendig werden.
Operative Korrektur des Kontrakten Knick-Plattfußes
Bei starkem Verschleiß und fehlender Funktion der Tibialis posterior-Sehne kann eine Arthrodese notwendig werden. Man unterscheidet hier zwischen der Double- und der Triple- Arthrodese.
Double Arthrodese:
Die Double-Arthrodese wird in der Literatur unterschiedlich dargestellt. Während manche Autoren unter einer Double-Arthrodese die Versteifung des talonavicularen und des subtalaren Gelenks verstehen, beschreiben andere es als Versteifung des talonavicularen und des calcaneocuboidalen Gelenks. Bei einer Fusion 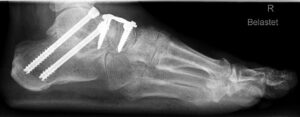 dieser beiden Gelenke ist aufgrund der Biomechanik keine Bewegung mehr im Subtalargelenk möglich. Damit ergibt sich bei einer Double-Arthrodese diesen Typs der gleiche Immobilitätsgrad wie nach einer Triple-Arthrodese ohne Fusion des Subtalargelenks. Die Double-Arthrodese ist kontraindiziert bei einer schmerzhaften Arthrose im Talonavicular-, Calcaneocuboidal- und Subtalargelenk, des Weiteren beim Lähmungsfuß mit instabilem Rückfuß oder bei kontrakter Rückfußdeformität (post- traumatisch, neurogen oder angeboren).
dieser beiden Gelenke ist aufgrund der Biomechanik keine Bewegung mehr im Subtalargelenk möglich. Damit ergibt sich bei einer Double-Arthrodese diesen Typs der gleiche Immobilitätsgrad wie nach einer Triple-Arthrodese ohne Fusion des Subtalargelenks. Die Double-Arthrodese ist kontraindiziert bei einer schmerzhaften Arthrose im Talonavicular-, Calcaneocuboidal- und Subtalargelenk, des Weiteren beim Lähmungsfuß mit instabilem Rückfuß oder bei kontrakter Rückfußdeformität (post- traumatisch, neurogen oder angeboren).
Triple Arthrodese:
Bei schmerzhafter Arthrose dieser Gelenke liegt dann die Indikation zur Triple-Arthrodese vor, die in der Literatur als Versteifung des talocalcanearen, des talonavicularen und des calcaneocuboidalen Gelenks, mithin des gesamten unteren Sprunggelenks, beschrieben wird.
OP-Technik Chopart Arthrodese:
Bei der Chopart Arthrose beginnt man mit der Entkoppelung des Talonaviculargelenkes gefolgt vom Cacaneocuboiodgelenk. Die Fixation erfolgt mittels Platten oder Zugschrauben.
OP Technik Triple Arthrodese:
Die Operation erfolgt in Rückenlage mit Keilkissen unter dem Becken, der Hautschnitt etwas distal der Spitze der Fibula in Richtung Basis des Metatarsale 4 um das Subtalargelenk über den Sinus tarsi zu identifizieren und darzustellen; (CAVE: Suralis Nerv kreuzt!)
Verlängerung des Schnittes über das CC-Gelenk bei CC- Arthrodese.; Einbringen eines Lamina– oder Hintermann Spreizers
TN-Gelenk: Dorsomedialer Hautschnitt von Mall. Medials Spitze bis 1cm prox. des NC-Gelenkes cranial der Tib. Posterior Sehne.
Darstellen des Gelenkes und Entfernen von Osteophyten
Bei der Triple Arthrodese erfolgt zunächst die Entknorpelung des unteren Sprunggelenkes, danach des Talonaviculargelenkes und schließlich des Calcaneocuboigelenkes. Die Stellung des USG und TN erfolgt mittels K-Draht. Danach erfolgt zunächst Arthrodese des USG z.B. mit Doppelgewindeschrauben, des TN-Gelenkes mittels Platte oder Zugschraube und schließlich des CC-Gelenkes. Zwischenzeitlich erfolgen immer wieder Röntgenbildwandlerkontrollen. Zur orthograden des Fersenteiles kann die Einbolzung eines lateral ins USG eingebrachten tricorticalen Beckenkammspanes und das Einbringen von Eigenspongiosa notwendig werden.
OP-Setup: Rückenlage mit Keilkissen unter der Hüfte selbe Seite, ggf. überhängende Füße, Oberschenkelblutsperre, Röntgenschutz für den Patienten
Instrumente: Fußgrundsieb Rückfuß (2 große scharfe Haken, 2 große Langenbeck, 2 Hohmannhebel groß, 1 Hohmann klein, Raspatorium, Präparationsschere Hammer, Lexer-Meißel (unterschiedl. Größen), Seitenschneider, K-Drähte (1,8mm 1,5mm, 2, 2,5mm usw.); Monopolar Pinzette; Meisselsieb, Kürette, scharfer Löffel, Hintermann Arthrodesenspreizer, Knochenspreizer, Bildwandler
Spezialsiebe: Rückfuß-Plattensystem sowie MDCO Sieb, kanülierte Doppelgewindeschrauben 4,0, 4,5 oder 5,0 und 7,0mm, Vorfußsieb mit Barouckschrauben und Klammern sowie ggf. Vorfußplattensystem, Arthrosesieb, Ankersystem zur bei Transposition von Sehnen Verband mit Peha-Haftbinde
Säge: „Colibri“ oder „große“ Maschine (Sägeblatt 3x5cm)
Hohlfuß
Definition: Der typische Hohlfuß zeigt eine starke Ausprägung der Fußlängswölbung (Feststellung der Sagitalebene) mit dadurch hohem Rist, eine Varusfehlstellung der Ferse (Fehlstellung der Frontalebene) sowie deutliche Steilstellung des ersten Mittelfußknochens (Fehlstellung der Sagitalebene). Teilweise besteht auch eine Vorfußadduktion (Fehlstellung der Horizontalebene). Des Weiteren findet man Zehendeformitäten mit Hammer- und Krallenzehen sowie eine Verkürzung der Achillessehne. Durch die Varusfehlstellung der Ferse kommt es häufig zur Außenband-Instabilität mit schmerzhaftem lateralen Kapselbandapparat und Sehnenscheidenentzündungen der Peronealsehnen bis hin zur Rissbildung durch die erhöhte Beanspruchung. Ebenso findet man meist eine verminderte Beweglichkeit im oberen Sprunggelenk sowie Druckstellen an Ballen und Ferse.
Mittelfußknochens (Fehlstellung der Sagitalebene). Teilweise besteht auch eine Vorfußadduktion (Fehlstellung der Horizontalebene). Des Weiteren findet man Zehendeformitäten mit Hammer- und Krallenzehen sowie eine Verkürzung der Achillessehne. Durch die Varusfehlstellung der Ferse kommt es häufig zur Außenband-Instabilität mit schmerzhaftem lateralen Kapselbandapparat und Sehnenscheidenentzündungen der Peronealsehnen bis hin zur Rissbildung durch die erhöhte Beanspruchung. Ebenso findet man meist eine verminderte Beweglichkeit im oberen Sprunggelenk sowie Druckstellen an Ballen und Ferse.
Stellt man einen Hohlfuß fest, so ist immer eine neurologische Untersuchung angezeigt, da bei ca. 2/3 der Hohlfußdeformitäten sich eine neurologische Ursache wie Charcot- Marie-Tooth, Friedreich´sche Ataxie, hereditäre motorische und neurologische Neuropathie (HMSN), spinale Muskelatrophie etc. findet. Posttraumatisch kann ein Hohlfuß z.B. nach einem Kompartment-Syndrom auftreten.
Klinisches Bild und konservative Therapie:
Varusfehlstellung der Ferse mit Steilstellung des 1.ten Strahles
Diagnosestellung klinisch durch Coleman Block-Test mit orthograder Einstellung des Rückfußes; Abklärung der neurologischen Ursache ist wichtig.
Konservative Therapie: Einlagen bettend “Tieferlegen“ des ersten Strahles z.B. durch lateral diagonale Außenranderhöhung 3-5mm und ggf. retrocapitale Stufe; Weichpolstereinlagen mit Fersen- und Vorfußpolster. Physiotherapie auf neurophysiologischer Basis.
Indikation zur OP: Angabe von Druckschmerz am Fußrücken durch den hochgesprengten Fuß, metatarsalgieforme Schmerzen, ebenso wie Wadenschmerzen und Schmerzen am lateralen OSG Kapsel-Bandapparat/ Sinus tarsi durch die Varusfehlstellung; oft besteht eine schmerzhafte vermehrte Beschwielung der Basis des MFK 5. Komplementiert wird das klinische Bild durch die beim Hohlfuß typischen Hammer- und Krallenzehen.
Der Hohlfuß wird in flexible und fixierte Fehlstellungen eingeteilt. Dies kann durch den Coleman Block Test festgestellt werden. Hierbei wird der Fuß diagonal auf ein Buch oder Brettchen von mindestens 2cm Höhe gestellt, wobei der Vorfuß innen frei „schwebt“. Kann hierdurch das Fersenvarus korrigiert werden, durch eine noch gute Beweglichkeit im unteren Sprunggelenk und Wegnahme der rückhebelnden Wirkung durch den steilgestellten Mittelfußknochen 1, so spricht man von einem flexiblen Hohlfuß.
Ist der Fuß nicht mehr flexibel, so nennt man dies fixierten Hohlfuß – oftmals mit deutlicher Überlastung des äußeren Fußrandes.
Therapie des Hohlfußes
Man wird immer zunächst eine nicht-operative Therapie durchführen, wobei die orthopädieschuhtechnische Behandlung eine zentrale Rolle spielt. Gemäß der Restflexibilität wird die orthopädietechnische Therapie stadiengerecht durchgeführt werden. Beim flexiblen Hohlfuß wird man die Therapie mit Einlagen mit Außenranderhöhung analog zum Coleman- Block-Test beginnen. Bei schweren Deformitäten kann ein orthopädische Schuhversorgung z.B. mittels hoher Flügelkappe außen notwendig werden.
Indikation zur OP
Flexibler Hohlfuß
Beim flexiblen Hohlfuß kann eine resezierende also das 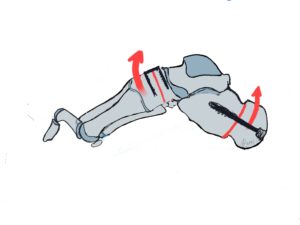 Fersenbein außen verkürzende Keilosteotomie mit ggf. zusätzlicher Lateralisierung (nicht mehrt als 6mm wg. Reizung des N. Suralis) die Varusfehlstellung korrigieren; die Fixation des Fersenteiles erfolgt mittels Platte oder Doppelgewindeschrauben; meist ist eine Extensionsosteotomie (den Mittelfußknochen 1 aufrichtende Ostetomie mit dorsaler Keilentnahme)
Fersenbein außen verkürzende Keilosteotomie mit ggf. zusätzlicher Lateralisierung (nicht mehrt als 6mm wg. Reizung des N. Suralis) die Varusfehlstellung korrigieren; die Fixation des Fersenteiles erfolgt mittels Platte oder Doppelgewindeschrauben; meist ist eine Extensionsosteotomie (den Mittelfußknochen 1 aufrichtende Ostetomie mit dorsaler Keilentnahme) 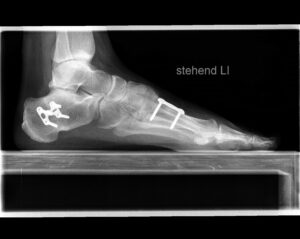 notwendig. Dier Fixation kann hier mit einer 3.0mm Doppelgewindeschraube oder Staple (Uniclip oder Memostaple) erfolgen. Um die überlastete Außenseite
notwendig. Dier Fixation kann hier mit einer 3.0mm Doppelgewindeschraube oder Staple (Uniclip oder Memostaple) erfolgen. Um die überlastete Außenseite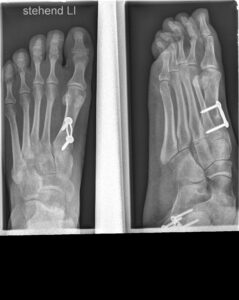 auch dynamisch zu stabilisieren kann eine Transposition der langen Peronaeussehne auf die kurze Peronaussehne per Naht (PDS 0 oder nicht resorbierbar Ethibond 0) erfolgen.
auch dynamisch zu stabilisieren kann eine Transposition der langen Peronaeussehne auf die kurze Peronaussehne per Naht (PDS 0 oder nicht resorbierbar Ethibond 0) erfolgen.
Weiterhin besteht je nach Fehstellung eine fußrückenwärts durchgeführte Keilentnahme des Knochens (Cole Osteotomie). 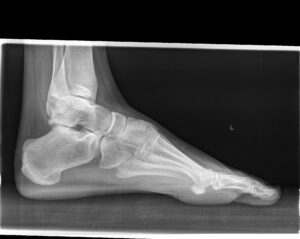
Kontrakter Hohlfuß
Klinisches Bild und orthopädieschuh-technische Therapie
Varusfehlstellung der Ferse mit Steilstellung des 1.ten Strahles
Diagnosestellung: wenn klinisch keine Korrektur der Fehlstellung (Fersenvarus im Coleman Block-Test) möglich ist, ist immer eine Abklärung etwaiger neurologischer Ursachen wichtig.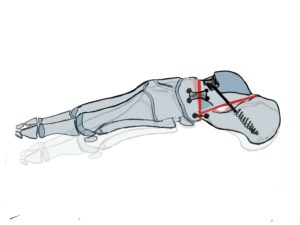
Therapie:
mit Restflexibilität: Einlagen bettend “Tieferlegen“ des ersten Strahles z.B. durch lateral diagonale Außenranderhöhung 3-5mm und ggf. retrocapitale Stufe z.B. Weichpolstereinlagen mit Fersen- und Vorfußpolster
bei bestehenden Kontrakturen: Einlagen in Sonderbauweise nach 3 D Abdruck in Schalenform mit “Tieferlegen“ des ersten Strahles z.B. durch lateral diagonale Außenranderhöhung 3-5mm mit Kunststoffverstärkung und Bettung meist in verschiedenen Shorehärten
Orthopädische Schuhzurichtung mit lateraler Absatzverbreiterung
Ggf. orthopädische Schuhe mit lateraler Knöchelkappe und Schuhabsatz- und -außenrandverbreiterung.
Ballenhohlfuß
Struktureller, nicht redressierbarer Fuß mit ausgeprägter fixierter Varusfehlstellung der Ferse, Überlastung des lateralen Fußrandes und Vorfußpronation. Meist durch neurologische Ursache!
Fixierter Hohlfuß
Beim fixierten Hohlfuß ist normalerweise eine Versteifungsoperation des Rückfußes notwendig. Hier wird dann die Fehlstellung durch eine Korrekturosteotomie mit dorsaler und lateraler Keilentnahme im sog. Chopart Gelenk sowie ggf. eine Versteifung des unteren Sprunggelenkes mit Korrektur (OP n. Lambrinudi) notwendig werden. Der Zugang erfolgt über einen medialen Schnitt zum TN und lateralen Zugang über dem CC Gelenk.
Rehabilitation nach Rückfußoperationen
Die Rehabilitation nach Rückfußoperationen ist sehr langwierig. Man darf nach 6-8 Wochen den Fuß wieder langsam Aufbelasten. Wir verwenden post OP eine Gipsschiene, Relief Dual Walker oder Vacu Splint zur Retention des OP-Ergebnisses und besseren Abschwellung. Eine Arbeitsunfähigkeit besteht bei stehenden Berufen meist über 4-6 Monate bis hin zu einem Jahr.
OP-Setup: Rückenlage mit Keilkissen unter Hüfte selbe Seite, ggf. überhängende Füße Oberschenkelblutsperre, Röntgenschutz für den Patienten
Instrumente: Fußgrundsieb Rückfuß (2 große scharfe Haken, 2 große Langenbeck, 2 Hohmannhebel groß, 1 Hohmann klein, Raspatorium, Präparationsschere Hammer, Lexer-Meißel (unterschiedl. Größen), Seitenschneider, Spickdrähte (1,5 , 2, 2,5mm usw.); Monopolar Pinzette; Meisselsieb, Kürette, scharfer Löffel, Hintermann Arthrodesenspreizer, Knochenspreizer, K-Drähte 1,4, 1,8mm, 2,0mm, 2,5mm
Rückfuß-Plattensystem mit MDCO Zusatzsieb, Doppelgewindeschrauben 4,5 oder 5,0 und 7,0mm, Bildwandler, Verband mit Peha-Haftbinde
Säge „Colibri“ oder „große“ Maschine Sägeblatt 2x 1cm und 3x5cm
Plantarer Fersenspornsyndrom
Beschreibung des Krankheitsbildes: Engpassyndrom des N. plantaris lateralis (Baxters Nerv) oder Ansatztendopathie der kurzen Fußmuskulatur am Calcaneus – typ. knöchernen Sporn im Röntgen, der jedoch nur Ausdruck der Überlastung ist. Klinisch besteht der Druckschmerz medial-mittig am Ansatz der Plantarfaszie. Hohe Koinzidenz zur Fußfehlform wie Knick-Plattfuß oder Hohlfuß.
Therapie: Neben physikalischen Maßnahmen, sollte physiotherapeutisch der ggf. verkürzte Gastrocnemius gedehnt werden und ggf. die Plantarfaszie behandelt werden. Durch Stoßwellentherapie lassen sich klinisch auch inzwischen evidenzbasiert sehr gute Ergebnisse nachweisen.
Orthopädieschuhtechnische Therapie: Bettungseinlagen oder Weichpolstereinlagen (mit retocapitaler Stufe) mit längsovaler Weichbettung im anatomischen Verlauf des Ansatzes der schmerzhaften Plantarfaszie; Adressierung der Ursache (Fußfehlform); ggf. Fersenerhöhung 0,5cm als Schockabsorber; oder auf der Einlage. Pufferabsatz am Konfektionsschuh sowie bei Bedarf Sohlenrolle mit zurückgelegtem Scheitelpunkt.
OP-Technik: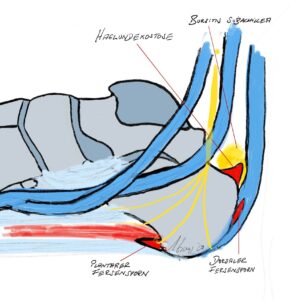 Medialer Hautschnitt und Eröffnung der Faszie sowie Identifizieren und Verfolgen des Servus plantaris laterales (Baxter nerve) mit meist Einkerbung der Plantarfaszie. Danach Darstellung des Fersenspornes und nach stumpfem Abschieben der kurzen Fußmuskulatur Entfernen des Spornes.
Medialer Hautschnitt und Eröffnung der Faszie sowie Identifizieren und Verfolgen des Servus plantaris laterales (Baxter nerve) mit meist Einkerbung der Plantarfaszie. Danach Darstellung des Fersenspornes und nach stumpfem Abschieben der kurzen Fußmuskulatur Entfernen des Spornes.
Haglundferse und hinterer Fersensporn
Beschreibung des Krankheitsbildes: Schmerzen im Bereich der Ferse durch prominenten Tuber calcanei mit Impingement der Achillessehne und meist subachilläre Bursitis. Beim hinteren Fersensporn besteht eine druckschmerzhafte Verkalkung am hinteren Calcaneusansatz, Ursache ist meist der Schuhdruck und auch übermäßige Belastung.
Therapie: Einlagenversorgung mit Stützeinlagen zur Adressierung einer eventuellen Fußdeformitäten-Ursache. Als Schuhzurichtung sollte eine Bettung der Fersenkappe mit konkaver Bettung der Prominenz durchgeführt werden.
Operative Therapie
Haglund Exostose:
In Rückenlage erfolgt über einen lateralen, medialen oder zentral dorsalen Zugang (in Bauchlage mit Achillessehnensplit) die Abtragung des Tuber calcanei sowie meist die Entfernung der Bursa subachillea.
Hinterer Fersensporn:
In Bauchlage! wird ein Achillessehnensplit sowie eine Türflügelförmige Abtrennung der Achillessehne durchgeführt. Danach folgt ein Abtragen des hinteren Fersenspornes sowie Refixation mittels Anker (z.B. Titan Anker (z.B. Cork Crew 2,7mm oder 3,5mm)).
Achillodynie
Beschreibung des Krankheitsbildes: Ist ein Symptomenkomplex “Schmerz Achillessehne“ durch Überlastung mit sich wiederholenden Mikroverletzungen; Koinzidenz mit Hohlfuß, Knick-Senkfuß, Arthrose Großzehengrungelenk (verlängerter vorderer Hebelarm), Kollagenstoffwechselstörung, Mikrozirkulationsstörung.
Konservative Therapie: Weichpolsterbettungseinlagen mit Fersenschockabsorber und retrocapitaler Stufe (Detonisierung Gastroc.-Soleuskomplex) sowie ggf. Fersenerhöhung von 0,5cm Adressieren der Fußfehlform per Einlage. Ggf. Abrollhilfe am Konfektionsschuh (Verkürzung des vorderen Fußhebels und Reduktion der Spannung auf die Achillessehne). Weiterhin physikalische Therapie, Physiotherapie mit exzentrischem Training. Die Extracorporale Stoßwellentherapie zeigt sehr gute Ergebnisse, ebenso scheint eine Duplex Ultraschall gesteuerte Verödungstherapie therapeutischen Erfolg zu haben.
Operative Therapie: In Bauchlage erfolgt das zwiebelförmige Auszuschneiden der meist zentralen Nekrose sowie „Sticheln“ der Achillessehne
Nervenkompressionssyndrome am Fuß
Tarsaltunnelsyndrom
Beschreibung des Krankheitsbildes: Nervenkompressionssyndrom des Nervus tibialis (auch medialer Ast) durch das im Bereich des Innenknöchel durch das Retinaculum (oft in Kombination mit Varikosis); Schmerzen und Hypästhie der medialen Fußsohle bis in den Vorfuß – meist nach Belastung.
Unterteilung in Baxters Nerven (N. plantaris lateralis) und calcanealer Ast.
Therapie: Adressieren der Fußdeformität – meist Knick-Senkfuß (Versorgung siehe Kapitel Knick-Senkfuß)
Operative Therapie: Revision des Tarsaltunnels mit Spaltung des medialen Retinaculums und Verfolgung der Äste aus dem N. tibialis. Oft liegt eine Varikosis vor.
Peronaeus superficialis Engpass
Beschreibung des Krankheitsbildes: Nervenkompressionssyndrom des N. Peronaus profundus oder superficialis im Bereich des Retinaculum Extensorum oder Fußrückens mit Schmerzen im Fußrücken und den Zehen.
Therapie: Meist besteht das Problem der Hyperpression durch den Schuh – Daher ist eine Polsterlasche am Konfektionsschuh sinnvoll. Abklärung einer höhergelegenen oder zentralen Ursache wichtig.
Operative Therapie: Neurolyse des N. Peronaeus in Höhe der Läsion – der Hofmann Titel Test – ist betr. topografisch der Lokalisation wegweisend.
Pathologien am Oberen Sprunggelenk
Definition: Schmerzen des oberen Sprunggelenkes, sind oft durch Verschleiß verursacht oder Folgen von Unfällen. Gerade Außenbandrisse oder Folgeerscheinungen von Sprunggelenks- Sprungbein- und Fersenbeinbrüchen können zu Beschwerden und zu Arthrose des unteren und oberen Sprunggelenkes führen. Zunächst führen wir hier in der Regel nicht operative Maßnahmen, wie Bandagen, Schienenversorgungen, Tape-Verbände und Physiotherapie oder physikalische Maßnahmen (wie Elektro- oder Lasertherapie) durch. Sind die Beschwerden im Bereich der Achillessehne, helfen häufig eine Stoßwellentherapie und Lasertherapie sehr gut. Bei Nichtbesserung kann nach eingehender Diagnostik eine operative Therapie notwendig werden.
Indikation: Es sind häufig Instabilitäten nach Außenbandverletzungen des Sprunggelenkes, die operativ stabilisiert werden müssen. Bei Knorpelschäden führt man neben der Microfrakturierung innovative Verfahren wie die Implantation von AMIC (azelluläre Membran), Osyteochondrale Autocrafts (OATS) bis hin zu Knorpeltransplantationen durch. Dies geschieht teils während der Arthroskopie des Sprunggelenkes, teils offen (mini open). Bei schweren Arthrosen muss auch eine Prothesenversorgung oder Arthrodese (Versteifung) des Sprunggelenkes erwogen werden.
Arthroskopie des Sprunggelenkes
Indikation: Bei Schmerzen im Sprunggelenk wird zunächst eine bildgebende Diagnostik per Röntgen und meist auch Kernspintomographie durchgeführt. Gerade nach Außenbandverletzungen mit und ohne Knorpelschäden, Synovitiden, einklemmenden Plicae (oft posttraumatisch) oder auch arthrotische Deformitäten mit Knochennasen an der ventralen Tibia kann eine arthroskopische Operation indiziert sein – sei es als alleinige OP oder in Kombination mit zusätzlichen Eingriffen.
OP Technik Arthroskopie: Das Sprunggelenk ist mittels Arthroskopie sehr gut darstellbar und zu erreichen. Gerade bei den oft posttraumatischen Knorpelproblemen/Knorpelschäden und/oder Osteonekrose kann primär eine arthroskopische Therapie sehr erfolgreich sein. Auch bei Osteophyten an der vorderen Schienbeinkante ist die arthroskopische Abtragung die Methode der Wahl. Durchführung von 2 Standardportalen medial und lateral sowie nach ggf. Auffüllen des Gelenkes mit Flüssigkeit erfolgt ein stumpfes Eingehen in das Gelenk (der Autor nimmt hier das kleine gebogene Klemmchen). Operativ können neben dem Zelldetritus/ freie Gelenkkörper störende mechanische Knochenanbauten oder Weichgewebe wie eine traumatische mediale Plica entfernt oder auch eine vordere Synovektomie durchgeführt werden. Beim abtragen von der vorderen Tibikantenosteophyten darf nur so viel abgetragen werden, dass keine Instabilität des Sprunggelenks resultiert.
OP-Setup: Rückenlage mit Keilkissen unter Hüfte selbe Seite, ggf. überhängende Füße Oberschenkelblutsperre); „Kreuzbandabdeckung“ mit Auffangbeutel
Instrumente: ASK Sieb mit normaler 4.0mm Optik 30° und/oder 2,7mm Optik, Shaver mit 3,5/3,8mm Blade, 4mm Walze, ggf. Microfracturing Meißel, Boer klein, ggf. Arthrocare, Seitenschneider, Spickdrähte 1,2mm
Maschine: z.B. Colibri oder kleine Fußmaschine
Implantation einer azellulären Membran (AMIC)
Bei einer Osteonekrose meist am Talus wird bis max 1cm2 Fläche eine sogenannte Mikrofrakturierung durchgeführt, bei größeren Defekten sollte eine azelluläre Membran (AMIC-Membran z.B. Chondroguide Fa. Geistlich oder Chondrofiller als flüssige Membran) implantiert werden. Die Chondrozytentransplantation könnte in Zukunft die Methode der Wahl werden, wird jedoch augenblicklich am Sprunggelenk nicht von den Kostenträgern übernommen.
OP-Setup: Rückenlage mit Keilkissen unter Hüfte selbe Seite, ggf. überhängende Füße Oberschenkelblutsperre), Röntgenschutz für den Patienten; Kreuzbandabdeckung mit zusätzlichem Lochtuch betr.l Beckenkamm
Instrumente: ASK Sieb mit normaler 4.0 mm Optik 30° und/oder 2,7mm Optik, Shaver mit 3,5/3,8mm Blade, 4mm Walze, ggf. Microfracturing Meißel, Boer klein, ggf. Arthrocare, Seitenschneider, Spickdrähte 1,2mm.
Fußgrundsieb Rückfuß (2 große scharfe Haken, 2 große Langenbeck, 2 Hohmannhebel groß, 1 Hohmann klein, Raspatorium, Präparationsschere Hammer, Seitenschneider, K-Drähte 1,2, 1,4 1,8mm usw.); Monopolar; Kürette, scharfer Löffel, Hintermann Artrhodesenspreizer, Wundspreizer, Bildwandler bei Bedarf
Spezialsiebe: AMIC z.B. Chondroguide (Fa. Geistlich), Fibrinkleber Tissuecol (Fa. Baxter), ggf. Chondrofiller als flüssige azelluläre Membran (Fa. Trimedicalis); OATS (Fa. Arthrex) oder Knochenbohrungssieb für Spongiosaentnahme am Beckenkamm, Spongestan zur Blutstillend am Beckenkamm, Relief Insert Walker, Vacu Splint oder Gipsschale für 48h post OP; Verband mit Peha-Haftbinde
Säge Colibri oder kleine Fußmaschine
Bandplastische Operationen
Indikation: Man sieht das Krankheitsbild einer Instabilität des lateralen oberen Sprunggelenkes (Lig. Fibulotalare anterius/ fibulocalcaneare > Lig. fibulotalare posterius) nach Supinationstrauma häufig – teils wurde hier nicht konsequent mittels einer Orthese nachversorgt, teils entstehen wie man weiß bei ca. 10-20% Instabilitäten nach Außenbandrupturen mit Instabilitätsgefühl und Schmerzen. Sind konservative Therapieverfahren 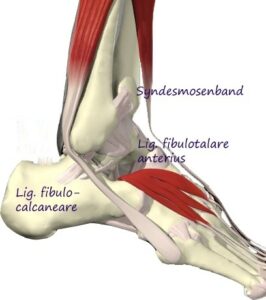 ausgereizt, so bietet sich hier eine Stabilisierung des OSG mittels Broström Technik/second stage Naht an. Weitere bandplastische Verfahren sind z.B. die Periostlappenplastik oder Sehnentanspositionen der Peronaues tertius- oder Semitendinosussehne.
ausgereizt, so bietet sich hier eine Stabilisierung des OSG mittels Broström Technik/second stage Naht an. Weitere bandplastische Verfahren sind z.B. die Periostlappenplastik oder Sehnentanspositionen der Peronaues tertius- oder Semitendinosussehne.
OP Technik: Es erfolgt die Technik in einer Modifikation der Broström/Gould Technik. Zunächst werden die rupturierten Bänder meist das LFTA (Lig. fibulotalare anterius) und das LFC (Lig. fibulocalcaneare Band) identifiziert und mittels Naht (z.B. Vicryl 0 oder PDS 0) versorgt. Danach erfolgt die Raffung des Extensorenblattes an das Periost des Malleolus lateralis mit resorbierbarem Nahtmaterial. Schließlich erfolgt die Naht der Fettfascie, Subcutan- und Hautnaht.
Bei der Periostlappenplastik wird zunächst ein ca. 5cm langer Periostlappen von der Fibula präpariert und das LFC und LFTA hier ersetzt oder verstärkt. Die Fixation am Calcaneus und ggf auch am Talus bzw. der Fibula erfolgt durch Anker (z.B. Push-Lock- Anker 2,5mm oder Fastak Anker 2,45mm oder 2,8mm).
OP-Setup: Rückenlage mit Keilkissen unter Hüfte selbe Seite Oberblutsperre, Röntgenschutz für den Patienten
Instrumente: Fußgrundsieb (chir. Pinzette, anatomische Pinzette, 2 scharfe Haken (klein, „Zweizinker“), 2 kleine Langenbeck, 2 Hohmannhebel, Präparationsschere, kleines Rasperatorium, Bipolar-Pinzette, Verband mit Peha-haftbinde
Push Lock oder Fastack Anker 2,4mm oder 2,8mm, UCL Nadel mit kleinem Durchmesser, PDS 2,0
Wichtig Schiene oder Walker z.B. Relief Insert Walker oder Vacu-Splint muss im OP angelegt werden! Narkose muss bis nach Anlegen der Schiene erfolgen!
Knöcherne Operationen am oberen Sprunggelenk
Achsfehlstellungen
Indikation: Achsfehlstellungen führen häufig zur arthrotischen Deformität des OSG und somit zu Schmerzen. Durch die Achskorrektur können die auf das Gelenk wirkenden Vektorkräfte wieder physiologisch wirken und der geschädigte Bezirk kann sich in manchen Fällen sogar erholen. Bei Achsfehlstellung der unteren Extremität ist immer eine Ganzbeinaufnahme wichtig um den „CORA“ (Center auf rotation and axis) zu bestimmen. Meist besteht eine Varusfehlstellung im Sprunggelenk.
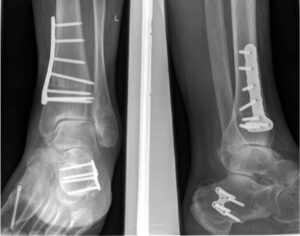 OP-Technik: Möglichkeiten der operativen Therapie sind Umstellungsoperation der distalen Tibia, sei es durch eine aufklappende oder eine closing wedge Osteotomie. Bei Rückfußfehlstellungen muss je nach Topographie der Achsfehlstellung diese gemäß des Center of Rotation and Axis (siehe bei Rückfußoperationen) korrigiert werden – so z.B. bei der Varusfehlstellung des Rückfußes in der Frontaleben durch eine resezierende und lateralisierende Calcaneusosteotomie mit ggf. begleitender Extensionsosteotomie des ersten Strahles.
OP-Technik: Möglichkeiten der operativen Therapie sind Umstellungsoperation der distalen Tibia, sei es durch eine aufklappende oder eine closing wedge Osteotomie. Bei Rückfußfehlstellungen muss je nach Topographie der Achsfehlstellung diese gemäß des Center of Rotation and Axis (siehe bei Rückfußoperationen) korrigiert werden – so z.B. bei der Varusfehlstellung des Rückfußes in der Frontaleben durch eine resezierende und lateralisierende Calcaneusosteotomie mit ggf. begleitender Extensionsosteotomie des ersten Strahles.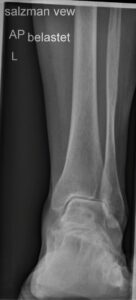
Arthrodese des Sprunggelenkes
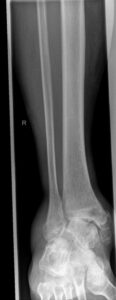 Indikation: In ausgeprägten Fällen der Sprunggelenk- Arthrose, oft mit Instabilitäten im oberen Sprunggelenk ist nach wie vor die Arthrodese das Mittel der Wahl. Weitere Operationen wie die Implantation einer OSG-Endoprothese sind dann nicht mehr notwendig. Man muss jedoch erwähnen, dass es im Laufe der Zeit zu Anschlussarthrosen kommt. Aufgrund dessen versorgen wir alle Patienten nach Arthrodese des oberen Sprunggelenkes mit Einlagen und Abrollhilfen am Konfektionsschuh. Hierdurch ist ein gut harmonisches Gangbild gegeben und die einwirkenden Kräfte auf die Anschlußgelenke können so gut minimiert werden.
Indikation: In ausgeprägten Fällen der Sprunggelenk- Arthrose, oft mit Instabilitäten im oberen Sprunggelenk ist nach wie vor die Arthrodese das Mittel der Wahl. Weitere Operationen wie die Implantation einer OSG-Endoprothese sind dann nicht mehr notwendig. Man muss jedoch erwähnen, dass es im Laufe der Zeit zu Anschlussarthrosen kommt. Aufgrund dessen versorgen wir alle Patienten nach Arthrodese des oberen Sprunggelenkes mit Einlagen und Abrollhilfen am Konfektionsschuh. Hierdurch ist ein gut harmonisches Gangbild gegeben und die einwirkenden Kräfte auf die Anschlußgelenke können so gut minimiert werden.
OP-Technik: Hautschnitt erfolgt ventro-medial oder ventrolateral. Komplettes Entkoppeln des OSG mit dem scharfen Löffel, der Kürette und ggf. zusätzlich Durchführung von Sägeschnitten. Orthograde Einstellung des OSG, 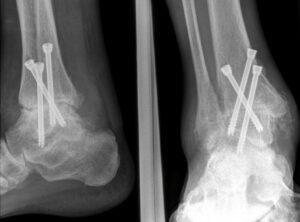
Alternativ: ASK Technik mit zusätzlich Shaver, Walze, Hintermann Spreizer
Rö-Bildwandlerkontrolle und Fixation mittels Doppelgewindeschrauben 7,0 mm, Platten oder Nagelarthrodese.
OP-Setup: Rückenlage mit Keilkissen unter Hüfte selbe Seite, ggf. überhängende Füße Oberschenkelblutsperre), Röntgenschutz für den Patienten
Instrumente: Fußgrundsieb Rückfuß (2 große scharfe Haken, 2 große Langenbeck, 2 Hohmannhebel groß, 1 Hohmann klein, Raspatorium, Präparationsschere Hammer, Lexer-Meißel (unterschiedl. Größen), Seitenschneider, K-Drähte (1,5, 1,8 , 2, 2,5mm usw.); Monopolar; Meisselsieb, Kürette, scharfer Löffel, Hintermann Artrhodesenspreizer, Knochenspreizer, Bildwandler.
Bei arthoroskopischer Technik: ASK Sieb mit Shaker und Walze (Boer/ Acromionizer)
Spezialsiebe: OSG Arthrodese-Sieb mit verschiedenen ventraomedialer, ventrolateraler, lateraler oder dorsaler Platte, Kannelierte Doppelgewindeschrauben 4,0, 4,5 oder 5,0 und 7,0 mm, ggf. OSG Arthrodesennagel. Verband mit Peha-Haftbinde
Säge „Colibri“ oder „große“ Maschine (Sägeblatt 3×5 cm)
Endoprothesen des OSG
Indikation: Arthrose des oberen Sprunggelenkes ohne ausgeprägte Achsfehlstellung oder nach Korrektur der Achsfehlstellung, Alter > 60 Jahre und niedriges bis mittleres Aktivitätsniveau.
OP-Technik: Bei der Implantation von Endoprothesen des oberen Sprunggelenkes ist es sehr wichtig, alle Achsfehlstellungen entweder in gleicher Sitzung oder zuvor zu korrigieren. Wir haben festgestellt, dass häufig nach Durchführung der Umstellungsoperationen die Patienten so zufrieden waren, dass keine Endoprothesen-Operation zunächst mehr notwendig war.
Inzwischen gibt es zu den Implantaten sehr ausgefeilte OP-Techniken (z.B. Infinity Fa. Wright medical) mit Präzionsintrumentarium.
OP-Setup: Rückenlage mit Keilkissen unter Hüfte selbe Seite, ggf. überhängende Füße Oberschenkelblutsperre), Röntgenschutz für den Patienten
Instrumente: Fußgrundsieb Rückfuß (2 große scharfe Haken, 2 große Langenbeck, 2 Hohmannhebel groß, 1 Hohmann klein, Raspatorium, Präparationsschere Hammer, Lexer-Meißel (unterschiedl. Größen), Seitenschneider, K-Drähte (1,5 1,8 , 2, 2,5mm usw.); Monopolar; Meisselsieb, Kürette, scharfer Löffel, Hintermann Artrhodesenspreizer, Knochenspreizer, Rongeur und Knochenstanze, Bildwandler
Spezialsiebe: OSG Prothesensieb
Säge Colibri oder „große“ Maschine (Sägeblatt 3×5 cm)
Der Fuß bei Trauma und Stoffwechselstörungen
In diesem Kapitel wird die Traumatologie, der diabetische Fuß und der rheumatische Fuß behandelt.
Sie erhalten einen kurzen und präzisen Überblick über die häufigsten Traumata am Fuß.
Unter Stoffwechselstörungen werden hier die beiden häufigsten Erkrankungenerläutert.
Dies sind der diabetische Fuß und der rheumatische Fuß.

Traumatologie des Fußes
Verletzungen der Füße stellen eine große Herausforderung im klinischen Alltag dar. Zum einen setzt eine valide klinische Untersuchung gute Kenntnisse der Anatomie und Funktion voraus zum anderen ist die Interpretation der Bildgebung nicht immer einfach. Besonders häufig werden Verletzungen der Fußwurzel übersehen. Dies hat für den Patienten fatale Folgen und mündet nicht selten in einer Invalidität. Im Folgenden sollen kurz typische Frakturen und Luxationen des Fußes abgehandelt werden.
Verletzungen der Zehen
Knöcherne Verletzungen der Zehen gehören zu den häufigen Fußverletzungen. Sie entstehen beispielsweise durch Bagatelltraumata, wie dem Anprall mit dem Fuß am Bettpfosten. Solche Verletzungen sind Domäne der konservativen Therapie. Durch stabilisierende Verbände in Pflasterzügeltechnik und das Tragen von weiten Konfektionsschuhen mit harter Sohle kann eine zügige Besserung der Beschwerden erreicht werden. Bei groben Dislokationen oder Luxationen kann eine geschlossene Reposition in Leitungsanästhesie erfolgen. Eine Sonderstellung nimmt hier die Großzehe ein. Basisnahe Frakturen mit Gelenkbeteiligung können dauerhafte Schmerzen verursachen. Hier sollte eine offene Reposition und Rekonstruktion mit Mini Kleinfragment Schrauben oder Platten erwogen werden.
Ausrissverletzungen der Zehenstrecker am ersten Strahl sollten ebenfalls refixiert werden. Hierzu stehen mini Ankersysteme zur Verfügung.
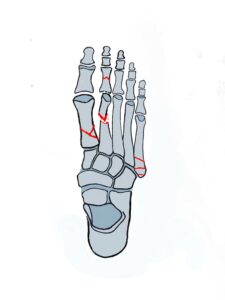
Verletzungen der Metatarsale
Knöcherne Verletzungen der Mittelfußknochen können auf unterschiedliche Weise entstehen. Zum einen sehen wir direkte dorsale Gewalteinwirkungen mit daraus resultierenden Schaftfrakturen, beispielsweise durch schwere Gegenstände die auf den Fuß fallen. Zum anderen kommen Serienfrakturen der Mittelfußköpfchen im Rahmen von Komplexverletzungen der Füße zu Stande. Frakturen ohne erinnerliches Trauma sehen wir bei chronischen Überbelastungen die in sogenannten Marschfrakturen münden. Unter den Mittelfußknochenfrakturen nimmt der Fraktur der Basis des Metatarsale V eine Sonderstellung ein. Diese tritt durch indirekte Krafteinwirkung auf, beispielsweise durch das Umknicken. Der Zug der kurzen Peronealsehne begünstigt die Fraktur. Auch direkte Gewalteinwirkung auf die Basis wie Anpralltraumata führen zu dieser Verletzung. Wann eine basisnahe MFK V Fraktur operativ versorgt werden sollte hängt vom Dislokationsgrad sowie von der Höhe der Fraktur ab. Grob orientierend werden nach Polzer et al. Metadiaphysäre MFK V Frakturen operativ versorgt. Zur Verfügung stehen von winkelstabilen Mini Platten und Schrauben über intramedulläre Lastträger (ESIN) bis hin zu Drahtcerclagen viele osteosynthetische Möglichkeiten. Die Rate an Pseudarthrosen ist aufgrund des Zuges der peroneus brevis Sehne nicht zu vernachlässigen.
Verletzungen der Fußwurzel
Hier soll besonders auf Verletzungen der Lisfranc’schen sowie der Chopart’schen Gelenklinien eingegangen werden. Diese Verletzungen beeinflussen die Statik und Dynamik des Fußskelettes erheblich. Nicht erkannte Verletzungen führen zur Dekompensation des Fußgewölbes mit konsekutivem Plattfuß, chronischen Schmerzen und verfrühten Arthrosen.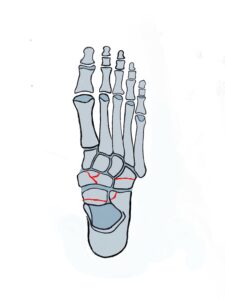
Lisfranc Verletzungen:
Der Unfallmechanismus kann hinweisend sein auf eine stattgehabte Verletzung in dieser Gelenkreihe. Stürze mit fixiertem Vorfuß wie beispielsweise aus dem Steigbügel beim Reiten können zu einer Luxation in dieser Gelenkreihe führen. Klinisch sind die Patienten sehr schmerzgeplagt und können nicht auftreten. Häufig schwillt der Fuß in kurzer Zeit erheblich an. Nahezu pathognomonisch ist ein plantagseitiges Hämatom, welches im Verlauf zu erkennen ist. Radiologisch können in den Standard Röntgenprojektionen Avulsionsfrakturen erkannt werden. Besonders der knöcherne Ausriss des sog. Lisfranc-Ligamentes zwischen dem Os cuneiforme mediale und der Basis des Metatarsale II ist ein wichtiger Hinweis auf das Vorliegen dieser Verletzung. Bei dem Verdacht auf eine Lisfranc Verletzung sollte umgehend eine Schnittbildgebung mittels Computertomographie erfolgen. Häufig reponieren sich die Luxationen spontan. Bei Repositionshindernissen wie eingeschlagenen Kapselanteilen oder Bandstümpfen muss eine zügige, meistens offene Reposition erfolgen. Operativ wird ausgehend vom Os cuneiforme intermedius, dem Schlussstein der Lisfranc Reihe, eine Transfixation der gesamten Gelenkreihe angestrebt. Diese kann mit Schrauben und Drähten, aber auch mit den typischen winkelstabilen Plattenimplantaten erfolgen. Die Transfixation wir in der Regel nach 6-8 Wochen aufgehoben.
Chopart Verletzungen:
Verletzungen in dieser Reihe betreffen das Clacaneocuboidalgelenk (CC Gelenk) und/oder das Talonaviculargelenk (TN Gelenk). In den seitlichen und a.p. Standard Röntgenprojektionen kann eine Inkongruenz der CYMA Linie ein einfacher Hinweis auf eine Verletzung in der Chopart’schen Linie sein. Hier sollte sich umgehend eine Schnittbildgebung mittels Computertomographie anschließen. Durch eine Kompression in saggitaler Richtung sowie einer Abduktion (CC Gelenk) oder Adduktion (TN Gelenk) kann es zu einem Nußknackermechanismus kommen. Dabei wird das betroffene Gelenk häufig erheblich geschädigt. Nicht selten kommt es aufgrund des keilförmigen Querschnittes des Os naviculare und des Os Cuboideum zu einer kompletten dorsalen Luxation. Diese muss umgehend reponiert werden. Aufgrund der Reluxationstendenz erfolgt die temporäre Transfixation mittels Kirschner Drähten. Es können auch externe Mini Fixateure eingesetzt werden. Im Verlauf sollten dann Rekonstruktionen der Gelenkflächen mit winkelstabilen Mini Platten und Schrauben erfolgen. Posttraumatische Arthrosen und Osteonekrosen werden nicht selten beobachtet und könne meist nur noch durch Arthrodesen therapiert werden.
Talusfrakturen
Talusfrakturen werden in zentrale (Talushals- und corpus) und peripehre (Taluskopf, Proc. Fibularis, Proc. posterior und osteochondrale Flake Frakturen) unterteilt. Hals und Corpusfrakturen sind meist Folge von Hochenergetischen Traumata wie beispielsweise dem Sturz aus großer Höhe. Diese Verletzungen müssen umgehend reponiert werden. Wenn dies geschlossen nicht gelingt dann offen unter Berücksichtigung des Zugangsweges für eventuelle weitere operative Maßnahmen. Nach Konditionierung der Weichteile erfolgt dann die definitive Versorgung durch Schrauben-/und Plattenosteosynthesen. Der Talus neigt nach schweren Verletzungen mit Zerstörung der Gefäßversorgung zu Nekrosen.
Peripheren Talusfrakturen werden je nach Ausprägung und Art der Schädigung versorgt. Eine Fraktur des Proc. fibularis tali sollte operativ versorgt werden da sonst die Stoppwirkung für das untere Sprunggelenk nach lateral nicht gegeben ist. Dies kann in einen Plattfuß münden. Auf weitere periphere Talusfrakturen soll hier nicht weiter eingegangen werden.
Fersenbeinfrakturen
Frakturen des Fersenbeines treten klassischerweise im Rahmen von hoch energetischen Unfallmechanismen auf. Zunehmend sehen wir jedoch auch Frakturen nach gering energetischen Unfällen, beispielsweise bei geriatrischen Patienten. In Abhängigkeit der Fußstellung zum Zeitpunkt des Aufpralls entstehen typische Frakturmorphologien, die jeweils unterschiedlich zu adressieren sind. Fersenbeinfrakturen führen meistens zu erheblichen Weichteilschwellungen, weswegen eine umgehende operative Versorgung häufig nicht möglich ist. Ziel von operativen Maßnahmen ist die Rekonstruktion der 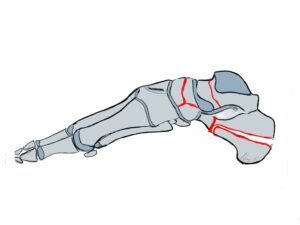 subtalaren Gelenkfläche sowie den Ausgleich der Länge und die Wiederaufrichtung des Tuber calcanei. Die Retention wird durch winkelstabile Plattenimplantate erreicht. Aufgrund der schlechten Perfusion der Weichteile kommt es überproportional häufig zu Wundheilungsstörungen nach Fersenbeinzugängen. Deshalb treten zunehmend minimalinvasive Osteosyntheseverfahren in den Vordergrund.
subtalaren Gelenkfläche sowie den Ausgleich der Länge und die Wiederaufrichtung des Tuber calcanei. Die Retention wird durch winkelstabile Plattenimplantate erreicht. Aufgrund der schlechten Perfusion der Weichteile kommt es überproportional häufig zu Wundheilungsstörungen nach Fersenbeinzugängen. Deshalb treten zunehmend minimalinvasive Osteosyntheseverfahren in den Vordergrund.
Dieses Kapitel wurde von Dr. Ronny Perthel verfasst.
Der diabetische Fuß
Präambel
Anhand des Datensatz des Deutschen Instituts für Medizinische Dokumentation und Information wurde folgendes berechnet:
„Die Diagnose eines Diabetes mellitus wurde im Jahr 2009 bei 6,4 von 65,6 Millionen und 2010 bei 6,7 von 64,9 Millionen GKV-Versicherten gestellt. Die Prävalenz und Inzidenz des Typ-2-Diabetes stiegen zwischen dem 50. und 79. Lebensjahr stark an. Die Inzidenz erreichte mit 24 Neuerkrankungen pro 1 000 Personenjahre einen Höhepunkt um das 85. Lebensjahr“.
In Deutschland leben gem. dieser Berechnungen 5,8 Millionen Patienten mit Typ-2-Diabetes.
Die diabetische Fußerkrankung ist die komplexeste Diabetes-assoziierte Folgeerkrankung. Man geht davon aus, dass pro Jahr rund 250 000 Patienten ein Diabetisches Fußsyndrom entwickeln.
Auch nach abgeheiltem Ulcus bleibt die Rezidivrate hoch, da etwa 34 Prozent nach einem Jahr, 70 Prozent nach fünf Jahren ein Rezidiv entwickeln. Ca. 50 000 Füße werden jährlich in Deutschland bei Diabetes mellitus amputiert, die Hälfte sind immer noch Majoramputationen.
Eine Majoramputation zu vermeiden, ist jedoch oberstes Gebot bei der Behandlung des diabetischen Fußsyndroms. Denn das Ausmaß der Extremitäten-Entfernung hat Auswirkungen auf die Lebenserwartung – nur ein Viertel der Patienten überlebt nach einer Majoramputation fünf Jahre, bei der Minoramputation unterhalb des Knöchels sind es dagegen 80 Prozent, so Lobmann im Dt. Ärzteblatt 2016.
Wichtig ist daher die gute interdisziplinäre Zusammenarbeit und die Kenntnis der Chirurgen/Orthopäden in den spezifischen operativen Behandlungsmöglichkeiten des Diabetischen Fußes.
Deformitäten des Vorfußes bei Diabetes mellitus
Zunächst wird versucht die Deformität beim Diabetischen Fußsyndrom mittels externer entlastender Methoden mittels orthopädieschuhtechnischer Maßnahmen zu behandeln. Gelingt dies nicht so sollte man wie Hochlehnert und Engels es im Buch „Das Diabetische Fußsyndrom“ 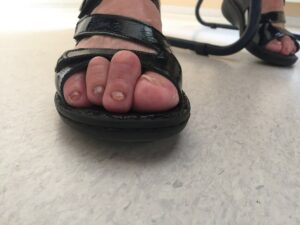 beschreiben, „keine Angst vor der kleinen Chirurgie beim neuropathischen Fuß“ haben.
beschreiben, „keine Angst vor der kleinen Chirurgie beim neuropathischen Fuß“ haben.
Gerade Deformitäten wie Hallux valgus, Hammer- und Krallenzehen sowie die Plantarisierung (wenn Abschnitte der Zehen zur plantaren Auflagefläche werden) können mittels minimalinvasiver Chirurgie sehr gut auch beim diabetischen Fußsyndrom behandelt werden. Die Plantarisierung entsteht durch Hyperflexion der Zeheninterphalangealgelenke D2-5 oder auch durch Hyperextension des IP-Gelenkes bei Hallux rigidus. Hochlehnert und Engels berichten, dass ca. 40% der Pat. in ihrer Fußambulanz solche Kleinzehenfehlstellungen haben.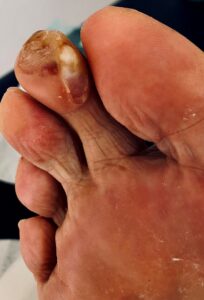 Biomechanisch kommt dies durch Ausfall der intrinsischen Fußmuskulatur im Rahmen der Polyneuropathie. 57,8% aller Ulcera treten lt. Engels im Bereich der Zehen auf.
Biomechanisch kommt dies durch Ausfall der intrinsischen Fußmuskulatur im Rahmen der Polyneuropathie. 57,8% aller Ulcera treten lt. Engels im Bereich der Zehen auf.
Chirurgisch lässt sich dies ambulant mittels minimal invasiver Tenotomien der langen Flexorensehne bei Krallenzehen, bei flexiblen Hammerzehen per Tenotomie des Extensor brevis lösen. Besteht eine rigide Hammerzehenfehlstellung, so wird hier eine sequentielle Hammerzehenkorrektur operativ durchgeführt. Zunächst erfolgt die Condylektomie des Basisgliedes am Mittelgelenk, bis zum Kapselrelease im Grundgelenk. Wichtig ist immer die Balanzierung der Sehnen und Bänder um eine orthograde Zehenstellung ohne erhöhte plantaren Drücke zu erreichen. Bei Ulcera med. und lateral im Bereich der Zehenmittel-/endgelenke kann auch mittels interner Entlastung per Condylektomie gut geholfen werden – oder durch Adressieren der Fehlstellung und Korrektur der pathologischen Achsverhältnisse durch Korrekturosteotomien.
Im Bereich des 1.ten Strahles kann es aufgrund eines Hallux valgus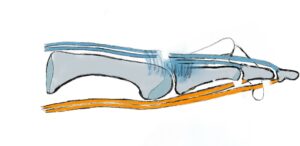 zu medialen Ulcera kommen. Hier ist eine Hallux valgus Korrektur z.B. mittels Chevron Osteotomie anzuraten. Bei plantarem Ulcus am Großzehenballen muss eruiert werden, ob eine Fehlstellung/Steilstellung des ersten Strahles vorliegt. Therapeutische Konsequenz wäre die Achskorrektur mit Extensionsosteotomie des ersten Strahles, um so eine plantare Druckentlastung zu erreichen oder die Resektion oder Minimal invasiv Höhenminimierung des/der Sesambeine(s).
zu medialen Ulcera kommen. Hier ist eine Hallux valgus Korrektur z.B. mittels Chevron Osteotomie anzuraten. Bei plantarem Ulcus am Großzehenballen muss eruiert werden, ob eine Fehlstellung/Steilstellung des ersten Strahles vorliegt. Therapeutische Konsequenz wäre die Achskorrektur mit Extensionsosteotomie des ersten Strahles, um so eine plantare Druckentlastung zu erreichen oder die Resektion oder Minimal invasiv Höhenminimierung des/der Sesambeine(s).
Hochlehnert und Engels haben die Vorgehensweise in ihrer Arbeit „Das Entitätenkonzept des Fußsyndroms“ sehr gut und präzise beschrieben.
Der Charcot Fuß
Erstmalig wurden solche Gelenk- und Knochenveränderungen von Charcot 1883 bei der Tabes dorsalis erwähnt. Jordan sowie Bailey und Root beschrieben 1936 diese neurogenen Arthropathien im Zusammenhang mit dem Diabetes mellitus.
Wichtig ist die Kenntnis der Klassifikationen, so dass man in der interdisziplinären Behandlung eine eindeutige Basis der Verständigung hat, um dem Patienten die bestmögliche Therapie zu ermöglichen.
Eichenholtz und Levin haben ebenso wie Wagner/Amstrong eine Stadieneinteilung der Diabetisch Neuroosteopathischen Arthropathie (DNOAP) entwickelt. Sanders hat eine topographische Einteilung hierzu beigetragen.
Wichtig ist immer die Beurteilung in welchem Osteoarthropathiestadium sich der Fuß knöchern befindet (Eichenholtz Stadien), wie die Weichteilsituation sich darstellt (Einteilung nach Levin). Des Weiteren muss eine etwaige Deformität abgeklärt werden. Bei einer Wunde/Ulceus stellt sich immer die Frage nach der Ausdehnung und Tiefe sowie die Abklärung, ob eine Infektsituation vorliegt und nicht zu vergessen, ob eine Ischämie besteht (Klassifikation nach Wagner und Amstrong).
An einigen Beispielen sei nun das chirurgische Vorgehen dargestellt:
Handelt es sich um eine infektiöse, ischämisch nekrotisierende Läsion im Bereich einzelner Kleinzehen bei noch guter Perfusion, so wird man eine Grenzzonenamputation dieser Kleinzehe anlog zum Algorithmus nach Baumgartner durchführen. Mittels des racketförmigen Schnitts gelingt dies meist sehr gut.
Liegt ein chronisches Ulcus unter den Mittelfußköpfen vor, so ist nach Ausschöpfen aller konservativen Maßnahmen nach suffizientem Wundmanagement und orthopädieschuhtechnischer Versorgung mit Diabetes adaptierten Fußbettungen, Sohlenversteifung und Abrollhilfe bis hin zum Total contact cast eine interne Strahlresektion oft die Methode der Wahl. Wichtig ist das Metatarsale basisnah am Lisfranc gelenk abzusetzen und plantar abzurunden, da bei zu distaler Resektion die Candystick-Deformitäten das Ulcus weiter unterhalten würden. Die Zehe lässt man stehen, um den Fuß optisch integer erscheinen zu lassen.
Bei osteoarthropatisch bedingten Deformitäten an der Fußwurzel kommt es im Endstadium zum sog. Tintenlöscherfuß. Manchmal genügt es knöcherne Überstände plantar zu glätten und eine gute orthopädietechnische Versorgung durchzuführen. Bei schweren Deformitäten bleibt nur die korrigierende resezierende Osteotomie mit Entfernung des osteoarthropatischen Knochens. War vor einigen Jahren hier nur die Retention mittels Fixateur externe (ca. 8-12Wochen) erlaubt, so wird heute ab dem Eichenholtz Stadium 3 bei Infektfreiheit oft eine Plattenosteosynthese favorisiert. Ob stimulierende Maßnahmen mittels Wachstumsfaktoren und/oder Stammzellen eine signifikante Verbesserung in der knöchernen Konsolidierung bringen, wird augenblicklich erforscht. Baumgartner ist hier jedoch der Ansicht, dass auch eine suffiziente straffe Pseudarthrose oftmals ausreichen würde.
an der Fußwurzel kommt es im Endstadium zum sog. Tintenlöscherfuß. Manchmal genügt es knöcherne Überstände plantar zu glätten und eine gute orthopädietechnische Versorgung durchzuführen. Bei schweren Deformitäten bleibt nur die korrigierende resezierende Osteotomie mit Entfernung des osteoarthropatischen Knochens. War vor einigen Jahren hier nur die Retention mittels Fixateur externe (ca. 8-12Wochen) erlaubt, so wird heute ab dem Eichenholtz Stadium 3 bei Infektfreiheit oft eine Plattenosteosynthese favorisiert. Ob stimulierende Maßnahmen mittels Wachstumsfaktoren und/oder Stammzellen eine signifikante Verbesserung in der knöchernen Konsolidierung bringen, wird augenblicklich erforscht. Baumgartner ist hier jedoch der Ansicht, dass auch eine suffiziente straffe Pseudarthrose oftmals ausreichen würde.
Bei osteoarthropatischem Befall des Fersenbeines kann nach Fehlschlagen nicht operativer Maßnahmen eine Teilresektion des Fersenbeines bis hin zur kompletten Calcanektomie durchgeführt werden. Eine spätere suffiziente orthopädieschuhtechnische Versorgung ist hier unumgänglich.
Bei der Ostoarthropathie des Talus kann versucht werden nach Ausräumen des Knochens und Spongiosaplastik aus dem Beckenkamm eine Arthrodese des OSG und USG z.B. mittels Arthrodesennagel durchzuführen. Ist der Talus komplett weggeschmolzen, so bleibt nur eine Talektomie. Baumgartner konnte sehr gut zeigen, dass sich durch „Aufsetzten der distalen Tibia auf den Calcaneus eine straffe Pseudarthrose mit gutem funktionellem Ergebnis erreichen lässt“.
Kann man mit rekonstruktiven Maßnahmen nicht helfen, so verbleibt nur die Amputation als Option. Für dem Technischen Orthopäden ist die Amputation jedoch nicht Kapitulation, sondern der Beginn der „neuen“ Therapie.
Eine Sonderform der Amputation ist die von Baumgartner favorisierte transmetatarsale Amputation. Hier werden alle Metatarsalia reseziert – der Fuß wird zwar deutlich kürzer, aber die Zehen „stehen“ noch, so dass es für den Patienten als keine Amputation im eigentlichen Sinn erscheint.
Bei Amputationen ist es wichtig, dass so viel wie möglich vom Fuß erhalten werden muss. Durch die Funktion und Ansatz der Tibialis Sehnen ist der Lisfranc Stumpf als funktionell sehr gut zu bezeichnen. Bei der Chopart Amputation muss man schauen, dass der Stumpf nicht im Spitzfuß steht, weswegen hier eine Verlängerung/Release der Achillessehen notwendig ist. Als weitere Möglichkeiten sind der Pirogoff Stumpf und Syme Stumpf zu erwähnen.
Natürlich bleibt zu erwähnen, dass bei akuter Infektion nach wie vor das Hippokratische Vorgehen gemäß „ibi pus ubi evacua“ heutzutage mit antibiotischer Behandlung nach Antibiogramm gilt.
Wichtig ist die gute Zusammenarbeit mit dem Diabetologen in der Vorbereitung zur OP wie auch postoperativ. Da Patienten mit langjährigem Diabetes mellitus meist multiple Vorerkrankungen haben ist Prä-OP ein aktueller Gefäßstatus, eine condition sine qua non wichtig. Post-OP ist es außerordentlich wichtig die multiplen Probleme internistisch gut mitzubehandeln.
Amputationen am Fuß
Die Bedeutung hat in den letzten Jahren stark auch aufgrund der Zunahme des Diabetischen Fußsyndroms zugenommen. Mehr denn je wird gemäß der Deklaration von St. Vincent versucht, vom Fuß so viel wie möglich zu erhalten und damit die Rehabilitationschancen wesentlich zu verbessern, anstatt per primam im Unter- oder gar Oberschenkel zu amputieren.
Wichtig sind derartige Überlegungen insbesondere bei Diabetikern mit ihrer Neuropathie und der Aussicht auf eine Amputation auf der Gegenseite.
Ursachen von Amputationen am Fuß sind:
- Arterielle Verschlußkrankheiten
- Diabetes mellitus
- Trauma
- Infektionen
- Tumoren
- Angeborene Fehlbildungen
- Verschiedenes
Aufklärungsgespräch
Im Aufklärungsgespräch ist der Patient über die allgemeinen OP-Komplikationen wie Infektion, Thrombose, Embolie und Gefäß-Nervenschäden zu unterrichten. Zusätzlich muss insbesondere bei gefäßbedingten Amputationen über folgende Komplikationen informiert werden:
die Gefahr der Superinfektion, Nachamputation, Phantomschmerzen (ist aber nicht zu verwechseln mit dem Phantomgefühl d.h. nahezu alle amputierten Patienten können die Restgliedmaßen noch spüren und beispielsweise die Zehen virtuell nach Amputation bewegen), Verkalkungen am Stumpf, Knochenanbauten am Knochenende, Abrutschen der Muskelschlingen, Neurombildung und Schlaganfall oder Lungenembolie auch als Fettembolie.
Ein standardisierter Aufklärungsbogen ist hier zu empfehlen.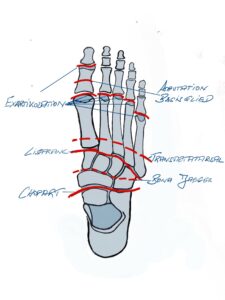
Prinzipien der OP Technik
Die Hautschnitte erfolgen normalerweise am Fußrücken, um die belastungsstabilere Haut der Fußsohle zu nutzen. Der Knochen soll in der Länge auf die Weichteilverhältnisse abgestimmt sein. Die dorsalen, plantaren und seitlichen Kanten sind gut abzurunden.
Ein Malum perforans ist chirurgisch zu säubern und dient dann zum Ausleiten der Drainage.
Wichtig ist sich immer klar zu machen, dass nur die Sohlenhaut in der Lage ist, auf der reduzierten Fläche eines Fußstumpfs die Kräfte unbeschadet zu ertragen. Jede Art von Hauttransplantat, auch mikrochirurgische Vollhautlappen, sind zweite und dritte Wahl.
Zehenamputationen
Muss die Großzehe amputiert werden, so kann dies durch eine Exartikulation im Endgelenk, im Bereich des Basisgliedes oder als Exartikulation im Großzehengrundgelenk erfolgen. Bei den Kleinzehen D 2-5 ist nur die Exartikulation sinnvoll. Dies erfolgt am besten über einen Racketschnitt.
Lisfranc – und Chopart Amputationen
Bei Lisfranc, Bona-Jäger oder Chopart Amputationen muss 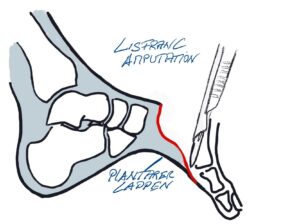 der Stumpf operativ in leichter Dorsalflexion einzustellen sein. Bei Bedarf muss die Achillessehne verlängert werden, sei mit z-förmiger Verlängerung oder auch als Release der Achillessehne, auch muss die Beinachse beachtet werden. Bei Achsenfehlstellungen wie Spitzfuß und/oder Supinationsfehlstellung sind oft operative Korrekturen am Knochen wie die Keilosteotomie, Arthrodese oder Gelenkresektionen notwendig. Auch Sehnenverlagerungen und -verlängerungen können wertvolle Ergänzungen sein.
der Stumpf operativ in leichter Dorsalflexion einzustellen sein. Bei Bedarf muss die Achillessehne verlängert werden, sei mit z-förmiger Verlängerung oder auch als Release der Achillessehne, auch muss die Beinachse beachtet werden. Bei Achsenfehlstellungen wie Spitzfuß und/oder Supinationsfehlstellung sind oft operative Korrekturen am Knochen wie die Keilosteotomie, Arthrodese oder Gelenkresektionen notwendig. Auch Sehnenverlagerungen und -verlängerungen können wertvolle Ergänzungen sein.
Prinzipien der Post-Op Versorgung
Es ist die volle Endbelastbarkeit immer anzustreben und kompromisslos auszunutzen.
Nicht voll endbelastbare Fußstümpfe sind ggf. operativ zu revidieren.
Eine Axiale Entlastung am Tibiakopf sollte normalerweise nicht durchgeführt werden, durch die kann der venöse und lymphatische Rückfluss gestört werde und es kann zum Stumpfödem kommen.
Bei der Prothesenversorgung ist die verringerte Standfläche wiederherzustellen. Des Weiteren ist ein enger Kontakt zwischen Stumpf und Prothese erforderlich um Scherkräfte zu reduzieren.
Es hat sich hier ein sog. „Elephantenstiefel“ als Interimsversorgung auch beim gefäßerkrankten Patienten bewährt.
Bei inneren Amputationen kann ein konfektionierter Walker nach Möglichkeit mit einer individuell hergestellten Bettung in Sandwichbauweise die schädlichen Scherkräfte reduzieren.
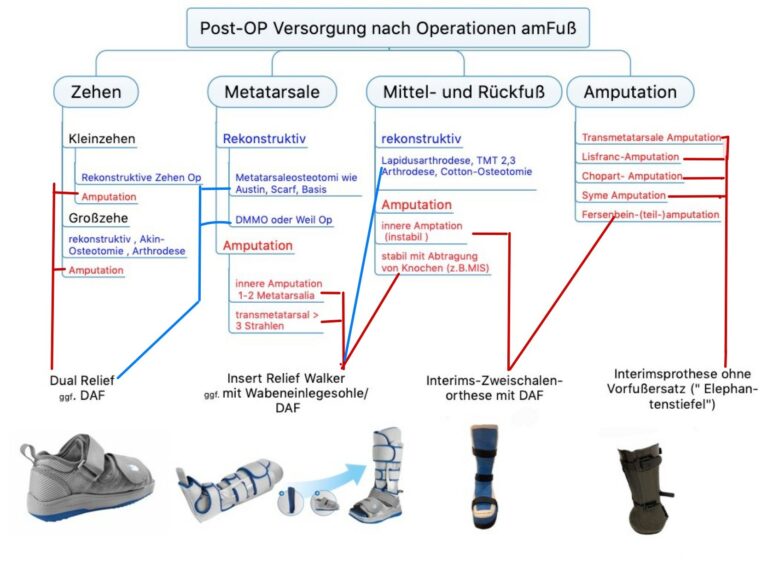
Der rheumatische Fuß
Bei Erkrankungen des rheumatischen Formenkreises ist der Fuß sehr häufig und sehr frühzeitig von der Erkrankung betroffen. Ca 24% aller Patienten mit rheumatoider Arthritis leiden unter Fußproblemen. 85 % der Betroffenen wiederum klagen über Fuß-/Sprunggelenkbeschwerden im Verlaufe der Krankheit. Weitere Probleme sind Vor- und Rückfußdeformitäten, wie Hallux valgus, (Sub)Luxationen der Zehengelenke, Erosionen Metatarsophalangeal, Hammer- und Krallenzehen, wie auch Knick-Plattfußdeformitäten.
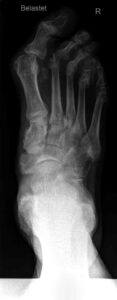 Am Fuß zeigen sich Gelenkentzündung
Am Fuß zeigen sich Gelenkentzündung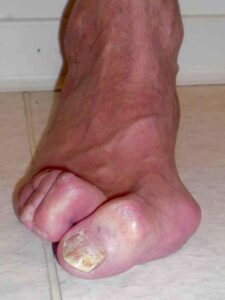 im Rück-, Mittel- und Vorfuß, insbesondere im Bereich der Zehengelenke (Arthritis). Diese Arthritiden führen im Laufe der Zeit zur Gelenkdestruktion der betroffenen Gelenke.
im Rück-, Mittel- und Vorfuß, insbesondere im Bereich der Zehengelenke (Arthritis). Diese Arthritiden führen im Laufe der Zeit zur Gelenkdestruktion der betroffenen Gelenke.
Es kommt sehr häufig zu Tendovaginitiden, was durch die vermehrte entzündliche Flüssigkeitsfüllung zu Schmerz, Schwellung, bis hin zum Sehnenverschleiß/Sehnenriss führen kann.
Durch Arthritis und Tendovaginitis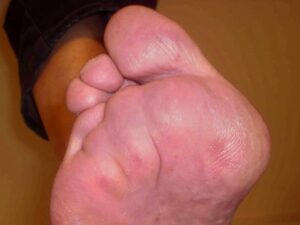 entwickelt sich im Laufe der Zeit eine komplexe Vorfußdeformität mit Hallux valgus, Hammer- und Krallenzehenfehlstellung, aber auch Rückfußveränderung wie der Knick-Plattfuß gerade durch Dysfunktion und Rissbildung der Tibialis posterior Sehne. Diese entzündungsbedingten Folgeschäden deformieren die Füße und die Füße werden mechanisch minderbelastbar. Des Weiteren sieht man häufig auch eine papierdünne und brüchige Haut. Weitere Merkmale des rheumatischen Fußes sind die Atrophie des Fußsohlenfettgewebes sowie Schwellungen (Ödeme) an Fuß und Unterschenkel. Durch die aufgezählten Probleme resultieren meist eine eingeschränkte körperliche Leistungsfähigkeit und eine deutliche Behinderung der Mobilität mit all ihren Folgeerscheinungen.
entwickelt sich im Laufe der Zeit eine komplexe Vorfußdeformität mit Hallux valgus, Hammer- und Krallenzehenfehlstellung, aber auch Rückfußveränderung wie der Knick-Plattfuß gerade durch Dysfunktion und Rissbildung der Tibialis posterior Sehne. Diese entzündungsbedingten Folgeschäden deformieren die Füße und die Füße werden mechanisch minderbelastbar. Des Weiteren sieht man häufig auch eine papierdünne und brüchige Haut. Weitere Merkmale des rheumatischen Fußes sind die Atrophie des Fußsohlenfettgewebes sowie Schwellungen (Ödeme) an Fuß und Unterschenkel. Durch die aufgezählten Probleme resultieren meist eine eingeschränkte körperliche Leistungsfähigkeit und eine deutliche Behinderung der Mobilität mit all ihren Folgeerscheinungen.
Hier kann durch orthopädieschuhtechnische Maßnahmen gut geholfen werden, trotz noch limitierter Evidenzbasierung. Die Therapieziele dieser Behandlungsmaßnahmen sind:
– Anhalten bzw. Verlangsamung des Krankheitsprozesses
– Verbesserung der Lebensqualität der Patienten
– Schmerzreduzierung
Funktionelle Stadieneinteilung des rheumatischen Fußes
Stadium 1: Funktionsstörungen mit erhaltener Möglichkeit zur aktiven Korrektur unter Belastung im Stehen
Stadium 2: Funktionsstörungen mit der Möglichkeit einer passiven Korrektur, bzw. aktiven Korrektur in der Entlastung
Stadium 3: Fixierte Deformitäten
Kevlak konnte zeigen, dass durch Tragen von individuell angefertigten Einlagen eine deutlich Schmerzreduktion und Verbesserung der Schrittlänge erreicht werden konnte, ebenso beschrieb Mejjad eine Schmerzlinderung nach 6 Wochen Eingewöhnungszeit.
Einlagenversorgung des noch flexiblen Rheumafußes
Beim rheumatischen Fuß, der noch flexibel ist, sind Stützeinlagen zur Prävention von Deformitäten geeignet (Stadium 1+2).
Die Stabilisierung der Ferse kann nur durch eine Einlage, die eine Einheit mit dem Schuh bildet, gelingen. Insofern ist eine Stabilisierung der Ferse nur durch eine relativ harte Rückfußführung in Schalenform unter Berücksichtigung der anatomischen Formgebung also Unterstützung im sustentaculum tali Bereich, sowie an der sogenannten lateralen Notch (Bereich des Calcaneo-cuboid-Gelenkes) gewährleistet (Abb.1). Die Dämpfung kann durch ein zusätzliches Anbringen eines Fersenpuffers erreicht werden.
Bei Spreizfußbeschwerden bzw. dem metatarsalgieformen Symptomenkomplexes kann durch eine Anstützung direkt hinter den Mittelfußköpfchen mittels Pelotte oder sog. Stufe und besonderer Ultraweichbettung der schmerzhaften Areale eine Umverteilung der auftretenden Kräfte erreicht werden. Wichtig ist die richtige Wahl der Einlage; bei noch nicht struktureller Störung und Deformität ist sicherlich eine stützende Einlage, die wie von Tillmann gefordert, das Fortschreiten der Deformität verhindern soll, die korrekte Therapie. Budiman-Mak zeigte, dass solche Einlagen eine Hallux valgus Bildung um 73% in einem Beobachtungszeitraum von 3 Jahren reduzieren können.
Operative Techniken beim flexiblen rheumatischen Fuß
Bei Hallux valgus Fehlstellung erfolgt die Therapie entsprechend des Algorithmus betr. Schweregrades beim Hallux valgus mit den dort beschriebenen operativen Strategien wie Austin-, Aken, Reverdin-Green-Laird, Scarf-OP oder Lapidus Korrekturarthrodese ggf. zusätzlich auch TMT 2+3 A Form von Hammer-Krallen- und Malletzehen erfolgt das sequentielle Vorgehen. Typisch ist beim rheumatischen Patienten gerade noch aus der Vor-Biological-Zeit die skurrile Zehendeformität mit Luxation im Metatarsophalangealgelenk. Sind „nur“ beispielsweise das MTP 2+3 betroffen, so hat sich die OP nach Stainsby bewährt. Hierbei wird eine Basisgliedresektion der Kleinzehe durchgeführt und die profimal des MTP -Gelenkes durchtrennten Extensiven Sehnen auf die Flexorensehne transponiert. Die plantare Plate, die oft rupturiert ist, kann verssucht werden mittels Net zu verschließen. Die Fixation erfolgt für 4 W. mittels K-Draht, eine Weil-Osteotomie kann kombiniert werden.
Bei Synovitiden ist neben der Radiosynoviorthese eine Synovektomie die Methode der Wahl – sei es in den MTP Gelenken, Mittel- und Rückfußgelenken oder auch im oberen Sprunggelenk.
Bei Tenosynovitiden, meist der Rückfußsehnen, kann eine Tenosynovektomie gute Erfolge bringen, wie dies oft im Bereich der Ti. post Sehnen durchgeführt wird. Bei Ruptur der Sehne und Knick-Plattfuß wird nach dem Algorithmus der Knick-Plattfußschirurgie vorgegangen.
Bei durch die Entzündung verursachter Arthrose im Rückfuß, meist in Kombination mit ausgeprägter Knick-Plattfuß-Deformität, muss eine Arthrodese erfolgen.
Bei Arthrosen im oberen Sprunggelenk ist die Endoprothesenoperation eine sehr erfolgversprechende Option, alternativ zur Arthrodese des OSG.
Fixierte Deformitäten beim Rheumafuß
Die nicht flexible rheumatische Fußdeformität (Stadium 3) wird mit Bettungseinlagen versorgt. Hierbei erfolgt meist mit verschieden Weichschäumen eine Druckumverteilung, um überlastete Bezirke so zu entlasten. Es kommen aber auch stützende Elemente zum Einsatz, um eine gute Entlastung gerade auch bei den sehr schmerzhaften plantaren Bursitiden zu erreichen. Die Prinzipien der Einlagenversorgung sind wie oben beschrieben, jedoch darf der fixierte Rheumafuß aufgrund seiner Funktionsstörung nicht „korrigiert“ werden, sondern muss entsprechend der schon aufgetretenen nicht flexiblen Veränderung gebettet werden.
Postoperative Versorgung
Intraoperativ
Dabei führen wir einen Fußblock mit 20-40ml Rupivacain 2%ig durch
Postoperative Schmerzmedikation
Ibuprofen 600mg 3×1, Pantoprazol 40 mg. 1x tägl., Novaminsulfon 500g 3×2 Tbl.; bei Bedarf Oxygesic 5/10 mg (sofern keine Kontraindikation wie Allergien, Organproblem etc. bestehen)
Antikoagulation
Um eine Thrombose zu vermeiden geben wir gemäß der Richtlinie eine Thromboseprophylaxe mittels niedermolekularem Heparin wie Mono Embolex 3000, Arixtra oder Clexane 40 1 x täglich (möglichst zur selben Uhrzeit – bei Clexane und Mono Embolex ist Thrombozyten Kontrolle wichtig)
Verbände
Erster Verbandswechsel am 2. oder 3.ten post – OP Tag – sofern keine vermehrten Schmerzen, Sensibilitätsstörungen, Durchblutungsveränderung bzw. Durchbluten des Verbandes, Fieber etc. zu beobachten sind.
Der Verband erfolgt normalerweise mit einer elastischen Klebebinde (z.B. Elastomullhaft) im Sinne eines redressierenden Kramerverbandes, wobei die Großzehe nach außen gestellt wird und die operierten Kleinzehe(n) leicht fußsohlenwärts und in Richtung Großzehe eingestellt werden. Die Zehen sollen die Position einnehmen, die sie auch später haben sollen.
Nachschautermine
Die Termine für die vorgesehenen Kontrollen und Verbandswechsel bitte einhalten (Wundkontrollen sind ca. am 2./ 3., 7., 12. 21. Tag post Op vorgesehen). Bei Problemen nach der Operation, wie z. B. Schüttelfrost, Fieber, verstärkte Schmerzen unter Schmerzmitteltherapie sind die Patienten angehalten sich an die Praxis zu wenden oder mit der Klinik in der operiert wurde Kontakt aufzunehmen.
Entlastung
Vorfußoperation wie. Z.B. Scarf, Austin, Weil, Hohmann Operationen:
Sie dürfen mit dem speziellen Verbandsschuh mit starrer Sohle (Dual Relief, Fa. Darco) ca. 20 Kg teilbelasten; Belastungsaufbau nach Röntgenkontrolle ca. 3-4 Wochen nach der Operation.
Mittelfußoperationen wie Lapidus/TMT – Arthrodese:
Entlastung unter Sohlenkontakt mit dem speziellen Verbandsschuh (Dual Relief oder Relief Insert Walker, Fa. Darco) für 4-6 Wochen; Belastungsaufbau nach Röntgenkontrolle 3-4 Wochen nach OP.
Rückfußoperationen wie z.B. Fersenbeinosteotomie, Sehnentransfers, Versteifung OSG:
Entlastung unter Sohlenkontakt mit dem speziellen Walker oder Gips für ca. 6 Wochen. Belastungsaufbau nach Röntgenkontrolle ca. 6 Wochen nach OP mit einem Walker (Dual Relief Insert) oder individuell angepasstem Innenschuh/Orthese und Zurichtung am Konfektionsschuh.
Als Verbandstechnik verwendet man den Kramerverband.
Post-OP Verband
In die Zehenzwischenräume können sterile Kompressen auf-/eingelegt und in Richtung Großzehe eingestellt werden; die Kompressen werden mit einer Hand festgehalten, mit der anderen Hand wird die Haftbinde gewickelt. Mit der 6 cm breiten elastischen Haftbinde (z.B. Elastomullhaft) wird der Vor- und Mittelfuß bis über das Sprunggelenk umwickelt, wobei auch hier in die Zehenzwischenräume mit Zugrichtung Großzehe sanft eingegangen wird.
Durch den Verband sollen die Zehen die Position einnehmen, die sie auch später haben sollen.
Die Verbände sollen 3-4 Wochen alle 3-7 Tage gewechselt werden.
Bei minimal investiven Techniken wird direkt im OP z.B. mit sterilen Steristrips ein steriler Redressionsverband sowie zusätzlich mit sterilen Kompressen s.o. gearbeitet. Nach der Wundheilung kann die SteriStrips Regression dann durch ein Kinesio-Tape Verband ersetzt werden, der alle 1-2 Wochen gewechselt wird und bis zur 6.ten Woche post Op verbleibt. 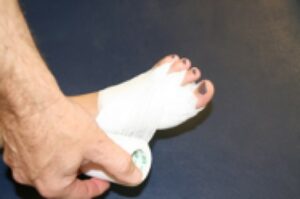
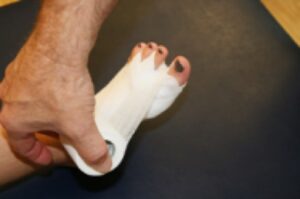
Post operative Therapieschuhe

Post operative Therapieschuhe sollen Stabilität geben und eine Stoß- und Druckentlastung nach Operationen ermöglichen. Dies wird einerseits durch den sog. Barouckschuh mit Negativabsatz und Vorfuß-Balkon erreicht oder durch eine Sohlenversteifung mit ausgeprägter Abholung und Weichbettungseinlegesohle wie bei dem Dual Relief erreicht. Eine Reduktion der Dorsalextensionsmomente der distalen Fußgelenke gewährleistet einen höheren Grad der Vorfußentlastung. Mit der Anwendung eines Walkers können diese Effekte der Vorfußentlastung bzw. dann auch eine Ruhestellung des Sprunggelenkes erreicht werden.
gewährleistet einen höheren Grad der Vorfußentlastung. Mit der Anwendung eines Walkers können diese Effekte der Vorfußentlastung bzw. dann auch eine Ruhestellung des Sprunggelenkes erreicht werden.
Um Verklebungen bei Sehnenreleases wie dem Lateralen Release zu minimieren kann eine Zehenbandage für 8-12 W. post OP gute Dienste leisten. Alternativ sind hier Tapeverbände z.B. mittels Kinesio-Tape sehr hilfreich.
Post operative Physiotherapie
Postoperativ ist eine Physiotherapie und Übungen in Eigenanwendung ebenfalls sehr wichtig:
In der Post operativen Phase geht es um die Mobilisation des Patienten und oft um eine Entlastung oder Teilbelastung des operierten Fußes zu sichern.
Hierzu ist eine Gangschulung an 2 Unterarmgehstützen notwendig: Beim Gehen mit Unterarmgehstützen werden beide Gehstützen gleichzeitig nach vorne gesetzt, Last aufgenommen und der operierte Fuß dann auf Höhe der Stützen aufgesetzt sowie der „gesunde“ Fuß neben den operierten Fuß gesetzt.  Der häufigste Fehler ist, dass die Patienten versuchen den operierten Fuß weit vor den Gehstützen aufzusetzen.
Der häufigste Fehler ist, dass die Patienten versuchen den operierten Fuß weit vor den Gehstützen aufzusetzen.
Als Thromboseprophylaxe raten wir den Patienten bei Vorfußoperationen das Sprunggelenk zu bewegen und das Bein immer wieder anzuheben. Das Anheben des Beines dient auch bei Rückfuß- und Sprunggelenkoperationen mit ruhigstellender Schiene zur Aktivierung der Muskelpumpe und so zur Thromboseprophylaxe.
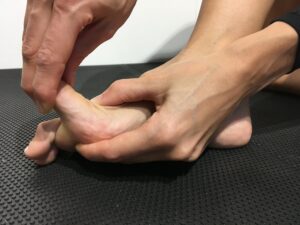 Nach 3 Wochen kann dann eine Mobilisation der Gelenke z.B. des Großzehengrundgelenkes nach Osteotomie am ersten Strahl oder Zehengelenk erfolgen. Wichtig ist es auch die Mittelfußgelenke, Fußwurzeln und das Sprunggelenk zu mobilisieren, sowie Muskeln und Sehnen zu aktivieren und zu dehnen. Wichtig ist auch die physiologische Gangabwicklung, die prä-OP oft gestört war, wiederherzustellen. Des Weiteren ist es wichtig Schwellungszustände mittels physikalischer Maßnahmen und Lymphdrainagen zu reduzieren.
Nach 3 Wochen kann dann eine Mobilisation der Gelenke z.B. des Großzehengrundgelenkes nach Osteotomie am ersten Strahl oder Zehengelenk erfolgen. Wichtig ist es auch die Mittelfußgelenke, Fußwurzeln und das Sprunggelenk zu mobilisieren, sowie Muskeln und Sehnen zu aktivieren und zu dehnen. Wichtig ist auch die physiologische Gangabwicklung, die prä-OP oft gestört war, wiederherzustellen. Des Weiteren ist es wichtig Schwellungszustände mittels physikalischer Maßnahmen und Lymphdrainagen zu reduzieren.
Fußgymnastik
Übungen zur Eigentherapie von Linda Becker
Übung Nr. 1
Legen Sie sich auf den Rücken und strecken Sie die Beine lang aus. Strecken Sie die Füße im Sprunggelenk so weit wie möglich, spannen Sie dabei die Muskulatur im Gesäß und Oberschenkel an. Dann ziehen Sie die Fußspitzen in die andere Richtung so weit wie möglich zum Körper. Halten Sie die Spannung in beiden Positionen ca. 10 Sekunden und führen Sie ca. 3 Wiederholungen durch.
Übung Nr. 2
Legen Sie sich auf den Rücken, beugen Sie ein Bein im Hüft- und Kniegelenk ca. 90 Grad an und ziehen Sie die Fußspitze so weit wie möglich in Richtung Körper. Strecken Sie dann das Bein aus, ohne es auf dem Boden abzulegen, und strecken Sie den Fuß im Sprunggelenk so weit wie möglich. Halten Sie die Spannung in beiden Positionen ca. 10 Sekunden und führen Sie ca. 3 Wiederholungen durch.
Übung Nr. 3
Umfassen Sie die Großzehe von beiden Seiten nahe des Großzehengrundgelenks. Fixieren Sie den Fuß mit der körpernahen Hand und ziehen Sie die Zehe in leicht gebeugter Stellung mit der anderen Hand leicht vom Körper weg. Halten Sie die Position für ca. 30 Sekunden, machen Sie danach ca. 15 Sekunden Pause und führen Sie die Übung insgesamt 3 Mal durch.
Übung Nr. 4
Umfassen Sie die Großzehe von beiden Seiten nahe des Großzehengrundgelenks. Fixieren Sie den Fuß mit der körpernahen Hand und überstrecken Sie den Zeh, d.h. ziehen Sie den Zeh mit der anderen Hand Richtung Fußrücken. Halten Sie die Spannung ca. 30 Sekunden, machen Sie danach ca. 15 Sekunden Pause und führen Sie die Übung insgesamt 3 Mal durch.
Übung Nr. 5
Umfassen Sie die Großzehe von beiden Seiten nahe des Großzehengrundgelenks. Fixieren Sie den Fuß mit der körpernahen Hand und ziehen Sie den Zeh mit der anderen Hand nach außen, d.h. von den anderen Zehen weg. Halten Sie die Spannung ca. 30 Sekunden, machen Sie danach ca. 15 Sekunden Pause und führen Sie die Übung insgesamt 3 Mal durch.
Übung Nr. 6
Umfassen Sie den Zeh mit beiden Händen nahe des Zehenmittelgelenks. Mit der körpernahen Hand fixieren Sie den Zeh, mit der anderen Hand ziehen Sie den Zeh vom Körper weg, sodass Sie einen leichten Zug merken. Halten Sie die Spannung ca. 30 s, machen Sie danach ca. 15 Sekunden Pause und führen Sie die Übung insgesamt 3 Mal durch.
Übung Nr. 7
Umfassen und fixieren Sie Ihren Mittelfuß mit einer Hand und beugen Sie die Großzehe mit der anderen Hand, bis eine Dehnung zu spüren ist. Halten Sie die Spannung ca. 30 Sekunden, machen Sie danach ca. 15 Sekunden Pause und führen Sie die Übung insgesamt 3 Mal durch.
Übung Nr. 8
Setzen Sie sich auf den Boden, winkeln Sie den Fuß im Sprunggelenk um etwa 90 Grad an und umfassen Sie Ihren Fußballen mit der einen Hand am Großzehen- und mit der anderen Hand am Kleinzehenstrahl. Spreizen Sie die Zehen auseinander und rollen Sie den Fuß ein (das Quergewölbe wird so aufgerichtet). Machen Sie dies sowohl aktiv durch Aktivieren der Fußmuskulatur als auch passiv unterstützend durch die Hände. Halten Sie die Spannung ca. 10 Sekunden und führen Sie ca. 5 Wiederholungen durch.
Übung Nr. 9
Setzen Sie sich auf den Boden und lehnen Sie Ihr Bein z.B. an einem Stuhl oder einem Gymnastikball an. Umfassen Sie mit der einen Hand Ihre Ferse, mit der anderen Hand umgreifen Sie Ihren Vorfuß. Bewegen Sie den Vorfuß nun in Richtung Boden (die Ferse wird mit der Hand fixiert und bewegt sich nicht!). Halten Sie die Position ca. 10 Sekunden und führen Sie ca. 5 Wiederholungen durch.
Übung Nr. 10
Rollen Sie mit Ihrer Fußsohle und Ihren Zehen unter Ausübung eines leichten Drucks über einen Igelball.
Übung Nr. 11
Gehen Sie vor einer Wand in Schrittstellung (das zu trainierende Bein steht hinten) und stützen Sie sich mit den Händen an der Wand ab. Beugen Sie die Knie leicht, heben Sie die Ferse des hinteren Beines vom Boden ab und bringen Sie das Gewicht auf den Vorfuß und die Zehen. Halten Sie die Position ca. 10 Sekunden, setzen Sie die Ferse danach kurz ab und führen Sie ca. 5 Wiederholungen durch.
Übung Nr. 12
Setzen Sie sich auf den Boden, platzieren Sie das Ende eines Therabandes unter Ihren Großzehballen und üben Sie mit der Hand einen leichten Zug auf das Band aus. Drücken Sie den Großzehenballen in den Boden um das Band festzuhalten. Bewegen Sie nun Ferse, Unterschenkel und Knie langsam nach außen, soweit bis das Theraband kurz davor ist, nicht mehr gehalten werden zu können. Bringen Sie das Knie danach wieder in die Ausgangsposition zurück und wiederholen Sie die Übung ca. 5 Mal.
Übung Nr. 13
Gehen Sie in eine leichte Schrittstellung. Führen Sie dann den Abrollvorgang des Gehens mit dem vorderen Fuß durch. Achten Sie darauf, dass Sie zunächst die Außenkante des Fußes belasten und danach unter aktiver Aufrichtung des Quergewölbes den Vorfuß aufsetzen. Wiederholen Sie die Übung ca. 5 Mal.
Übung Nr. 14
Gehen Sie in eine leichte Schrittstellung. Der zu trainierende hintere Fuß ist fast vollständig abgerollt. Aktivieren Sie muskulär Ihr Fußquergewölbe, d.h. das Groß- und Kleinzehengrundgelenk werden in den Boden gedrückt und der Vorfuß hebt sich kuppelartig. In dieser Position wird der Fuß vom Boden abgedrückt. Danach senkt sich die Ferse wieder und die Übung wird ca. 5 Mal wiederholt.
Übung Nr. 15
Aktivieren Sie die Belastungspunkte des Abrollvorgangs: Setzen Sie sich auf einen Stuhl, die Beine sind im Knie- und Hüftgelenk ca. 90 Grad angewinkelt, die Füße werden hüftbreit auf dem Boden abgestellt. Nun wird nacheinander die Außenkante der Ferse, der Kleinzehenballen und der Großzehenballen belastet. Die Spannung wird ca. 10 Sekunden gehalten und die Übung ca. 5 Mal wiederholt. Führen Sie die gleiche Übung durch, in dem sie ein Theraband um Ihre Knie binden, welches Sie nach außen auf Spannung bringen. Außerdem kann die Übung als Steigerung auch im Stehen oder auf instabilen Untergründen durchgeführt werden.
Übung Nr. 16
Bei dieser Übung wird die Verschraubung des Fußes im Gang trainiert. Stellen Sie sich in eine Schrittstellung, das zu trainierende Bein ist vorne. Setzen Sie die Fußaußenkante auf den Boden auf. Im Laufe des Abrollvorgangs wird nun der Großzehenballen aufgesetzt und kräftig in den Boden gedrückt. Die Ferse bleibt aufrecht und kippt nicht nach innen! Wiederholen Sie die Übung ca. 5 Mal.
Übung Nr. 17
Setzen Sie sich auf einen Stuhl oder stellen Sie sich auf den Boden. Der Vorfuß wird nun auf einen am Boden liegenden Gegenstand (optimal ist ein halber Tennisball, aber z.B. auch eine zusammengerollte Socke ist möglich) gelegt, sodass die Zehen gestreckt sind und die Groß- und Kleinzehe den Ball von der Seite umgreifen. Das Quergewölbe des Fußes ist aufgebaut. In dieser Position wird der Vorfuß nun langsam angehoben und abgesenkt. Halten Sie die Position auf dem Tennisball ca. 10 Sekunden und führen Sie ca. 5 Wiederholungen durch.
Übung Nr. 18
Setzen Sie sich auf einen Stuhl oder stellen Sie sich auf den Boden. Die Zehen werden auf eine leichte Erhöhung gestellt, z.B. ein dünnes Brett oder ein Buch. Dann werden die Zehen auf die Erhöhung gedrückt, sodass sich der Mittelfuß leicht anhebt und die Ferse auf dem Boden bleibt, dabei baut sich im Vorfuß das Quergewölbe auf. Halten Sie die Spannung ca. 10 Sekunden und führen Sie ca. 5 Wiederholungen durch.
Übung Nr. 19
Setzen Sie sich auf einen Stuhl, stellen Sie die Füße auf den Boden und „krabbeln“ Sie, ausgelöst durch das Greifen der Zehen, mit den Füßen vor und zurück. Krabbeln Sie ca. 5 Mal vor und 5 Mal zurück und wiederholen Sie die Übung 3 Mal.
Übung Nr. 20
Setzen Sie sich auf einen Stuhl und stellen Sie Ihre Füße nebeneinander auf den Boden, sodass die Unterschenkel sich berühren. Rotieren Sie nun beide Füße aus- und einwärts, die Fersen bleiben zusammen. Zur Steigerung können Sie z.B. ein Theraband um die Füße binden.
Als weitere Übung rotieren Sie die Füße so, dass sich die Fersen voneinander entfernen und die großen Zehen zusammen bleiben. Führen Sie ca. 10 Wiederholungen durch, machen Sie danach ca. 15 Sekunden Pause und führen Sie 3 Sätze durch.
Übung Nr. 21
Setzen Sie sich auf einen Stuhl und stellen Sie die Füße auf den Boden. Heben Sie nun abwechselnd den großen Zeh und die Zehen 2-5 an. Führen Sie jeweils ca. 5 Wiederholungen durch, machen Sie danach ca. 15 Sekunden Pause und führen Sie insgesamt 3 Sätze durch.
Übung Nr. 22
Setzen Sie sich auf einen Stuhl und stellen Sie die Füße auf den Boden. Spreizen Sie nun die Zehen auseinander und krallen Sie sie danach zusammen. Führen Sie jeweils ca. 5 Wiederholungen durch, machen Sie danach ca. 15 Sekunden Pause und führen Sie insgesamt 3 Sätze durch.
Übung Nr. 23
Setzen Sie sich auf einen Stuhl und gehen Sie abwechselnd in den Fersen- und in den Zehenstand. Die Übung ist auch wechselseitig oder im Stehen möglich. Führen Sie jeweils ca. 5 Wiederholungen durch, machen Sie danach ca. 15 Sekunden Pause und führen Sie insgesamt 3 Sätze durch.
Die Übungen wurde zusammengestellt von Frau Linda Becker (Msc Sportwissenschaften) Fa. Stinus Orthopädie, 77855 Achern